¿Cuál es el sistema inmune de la piel?
La piel tiene un sistema inmunitario que protege al cuerpo de infección, cáncer, toxinase intenta prevenir autoinmunidad, además de ser una barrera física contra el entorno externo.
El sistema inmunitario de la piel a veces se denomina asociado con la piel. linfoide tejido (SAL), que incluye periférico órganos linfoides como el bazo y el ganglios linfáticos.
Sistema inmunitario de la piel
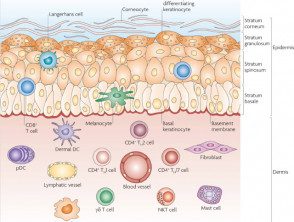
Anatomía de la piel y efectores celulares.
Células inmunes centinela
Reimpreso con permiso de Macmillan Publishers.
¿Cómo funciona el sistema inmunitario de la piel?
El sistema inmune de la piel tiene elementos tanto del sistema inmune innato (no específico) como del sistema inmune adaptativo (específico). Células inmunes habitar el epidermis y dermis.
Las células inmunes clave en la epidermis son:
- Epidérmico células dendríticas (Células de Langerhans)
- Queratinocitos (celúlas de piel).
La dermis tiene vasos sanguíneos y linfáticos y numerosas células inmunes, que incluyen:
- Dérmico células dendríticas
- Linfocitos: Células T, Células B, células asesinas naturales (NK)
- Mastocitos.
Hay un tráfico continuo de células inmunes entre la piel, el drenaje de los ganglios linfáticos y la circulación sanguínea. La piel microbioma también contribuye a la homeostasis del sistema inmunitario de la piel.
¿Cuál es la respuesta inmune innata de la piel?
La respuesta inmune innata es inmediata y no es dependiente en anterior inmunológico memoria.
Queratinocitos
Los queratinocitos son las células predominantes en la epidermis. Actúan como la primera línea de defensa inmune innata contra la infección. Expresan receptores tipo Toll (TLR), que son receptores de reconocimiento de patrones (PRR) que detectan conservados moléculas en patógenos y desencadenar un inflamatorio respuesta.
Los queratinocitos se comunican con el resto del sistema inmunitario a través de:
- Antimicrobiano péptidos (catelicidinas y β-defensinas)
- Señalización citoquinas (p.ej, interleucina–1β [IL–1β])
- Quimiocinas, que atraen otras células inmunes a la epidermis
- Activación directa de cebado Linfocitos T y Células NK (a través del complejo principal de histocompatibilidad I [MHC-I])
Macrófagos y neutrófilos
Los macrófagos son fagocítico células que pueden discriminar entre las células del cuerpo (propias) y las moléculas extrañas. Después fagocitosis por macrófagos, una invasión patógeno es asesinado dentro de la celda. Los macrófagos activados reclutan neutrófilos para ingresar a la circulación y viajar a sitios de infección o inflamación.
Los neutrófilos son las primeras células en responder a la infección. Atacan directamente microorganismos por fagocitosis y por desgranulación de tóxico sustancias
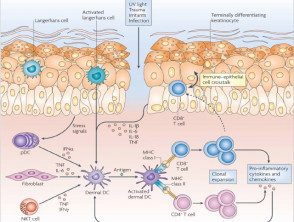
Células dendríticas
Las células dendríticas epidérmicas y dérmicas están involucradas en las respuestas inmunes innatas y adaptativas. Durante la respuesta innata:
- Las células dendríticas poseen TLR que pueden activarse mediante componentes microbianos.
- Las células dendríticas plasmocitoides (pDC) producen grandes cantidades de interferón-γ (IFN-γ) en respuesta a la infección viral.
Células asesinas naturales
Las células NK son citotóxico linfocitos que pueden eliminar las células infectadas por virus y las células cancerosas sin antígeno presentación o cebado.
Las células NK son activadas por interferones u otras citocinas liberadas por los macrófagos. Las células NK expresan receptores inhibidores que reconocen el MHC-I y previenen ataques indeseables contra uno mismo. Pueden matar las células objetivo a través de la vía de la perforina-granzima, que induce apoptosis (muerte celular programada).
Mastocitos
Los mastocitos se activan en respuesta a reacciones alérgicas y producir citoplasma gránulos lleno de preformado mediadores inflamatorios, como histamina. Liberan estos gránulos cuando su alta afinidad inmunoglobulina E (IgE) receptor (FcεRI) en el mastocitos la superficie reacciona al contacto con estímulos tales como Alérgenos, venenos, IgE anticuerposy medicamentos.
Estos mediadores pueden resultar en prurito cura debido al aumento vascular permeabilidad (urticaria) En casos raros, la activación de mastocitos puede conducir a anafilaxia, Caracterizado por broncoconstricción, mareos y síncope.
Eosinófilos
Los eosinófilos ingresan a la piel en condiciones patológicas como infestaciones parasitarias y atópico dermatitis. Los eosinófilos se sienten atraídos por inmunoglobulinas como IgE que están obligados a complemento proteínas en la superficie de grandes organismos como helmintos.
Los eosinófilos liberan gránulos citotóxicos citoplasmáticos para matar el parásito (una respuesta inmune innata) y promover Th2 helper célula T diferenciación tras su liberación (una respuesta inmune adaptativa).
Sistema complementario
El sistema de complemento es un enzimático cascada de más de 20 proteínas diferentes que normalmente se encuentran en la sangre. Cuando hay una infección presente, el sistema se activa secuencialmente y conduce a eventos que ayudan a destruir la invasión. organismo.
El sistema del complemento también puede atraer neutrófilos al sitio de la infección.
¿Cuál es la respuesta inmune adaptativa?
La respuesta inmune adaptativa es específica de un patógeno y requiere más tiempo para provocarla. La inmunidad adaptativa requiere la producción de linfocitos T específicos para identificar un antígeno con precisión y las células B para producir anticuerpos específicos que se unen al microbio en una forma de ‘cerradura y llave’.
Presentación de antígeno
Las células dendríticas (células de Langerhans y macrófagos), o células presentadoras de antígeno (APC), identifican antígenos y presentarlos a las células T inmaduras. Las células de Langerhans epidérmicas usan sus dendritas (proyecciones en forma de brazo) para examinar el medio ambiente, especialmente en el estrato córneo. Las células de Langerhans se unen a los patógenos a sus TLR, viajan a los ganglios linfáticos drenantes y presentan antígenos a los linfocitos vírgenes. La presentación del antígeno requiere la internalización del patógeno, el procesamiento dentro de la célula y la visualización de un breve péptido en la superficie del APC en un importante complejo de histocompatibilidad (MHC) molécula.
Hay dos tipos principales de MHC: MHC-I y MHC-II.
- MHC-I se encuentra en todas las células del cuerpo y se usa para mostrar endógeno sustancias, como virus o tumor proteínas
- MHC-II se encuentra en APC (células dendríticas, monocitos/ macrófagos y células B) y se utiliza para mostrar moléculas extrañas no propias.
Células T
La piel contiene células T residentes y recluta células T circulantes. Las células T no pueden reconocer los patógenos directamente. El receptor en la superficie de una célula T se une al complejo péptido / MHC en la superficie de la APC. La presentación eficaz del antígeno permite que las células T vírgenes maduren en células T efectoras, que a su vez se diferencian en dos variedades: las células T CD8 + citotóxicas y las células T CD4 + auxiliares (Th).
Las células T CD8 + citotóxicas reconocen y se unen a las moléculas de MHC-I. Se unen al receptor de muerte Fas, una proteína en la superficie de la membrana celular que inicia la vía de la perforina-granzima y citocina-mediadas vías para inducir la apoptosis, que mata directamente las células infectadas por virus o las células tumorales.
Las células Th CD4 + reconocen y se unen a las moléculas de MHC-II. Activan las células B para producir anticuerpos específicos. Tras la reexposición al mismo antígeno, las células T de memoria pueden responder rápidamente por división y clónico expansión.
Las células Th incluyen los subtipos Th1, Th2, Th17 y Th22. Cada subtipo está asociado con citocinas de señalización específicas y funciones efectoras.
Las células Th1 producen una respuesta inmune mediada por células para matar intracelular patógenos
- Las células Th1 producen IFN-γ y pueden activar macrófagos y estimular las células NK.
- Las células Th1 juegan un papel en el Patogénesis de psoriasis
La activación de células Th2 conduce a Célula B estimulación y anticuerpo producción.
- Las células Th2 producen citocinas IL-4, IL-5, IL-6 e IL-10.
- Pueden estimular eosinófilos activación.
- Las células Th2 están involucradas en el atópico. eczema.
Las células Th17 producen IL-17 e IL-22 y juegan un papel en la protección contra bacteriano infecciones e infecciones fúngicas. Las células Th22 producen IL-22 y tumor necrosis factor alfa (TNF-α), que induce inflamación. Las células Th17 y Th22 juegan un papel en la patogénesis de la psoriasis. Otras poblaciones de células T, como las células T reguladoras (Tregs), ajustan la respuesta inmune controlando la respuesta de las células inmunes a células extrañas y autoantígenos y prevenir reacciones de autoinmunidad.
Células B
Las células B son responsables de crear un recuerdo de la exposición previa al antígeno para garantizar una respuesta inmune más rápida y una inmunidad duradera. Las células B producen anticuerpos (inmunoglobulinas) que pueden unirse a antígenos específicos. Las funciones efectoras de anticuerpos son:
- Neutralización: los anticuerpos se unen al patógeno y evitan la adherencia / infección
- Opsonización: el recubrimiento de la superficie del antígeno por anticuerpos y la posterior absorción por las células fagocíticas
Complemento de activación.
Para producir anticuerpos, las células B requieren señalización de citocinas y señales estimuladoras de las células Th. Esto tiene lugar en órganos linfoides secundarios como los ganglios linfáticos.
- Las células B y las células T deben unirse a través del receptor de células B (BCR) y el receptor de células T, respectivamente. Esto está mediado por señales coestimuladoras en las células Th.
- los proliferación de las células B conduce a la producción de un anticuerpo específico, ya sea IgG, IgA o IgE, dependiendo del antígeno.
Tras la reexposición al mismo antígeno y folicular células dendríticas, las células B se activan para producir anticuerpos específicos. Este proceso permite la generación de células B de memoria y de larga duración. plasma células para inmunidad duradera contra la infección.

