de Anúncios
Câncer de pele
Aplicativo para facilitar o auto-exame da pele e a detecção precoce. consulte Mais informação.
O que é melanoma?
O melanoma é um tipo de pele potencialmente grave. Câncer, em que há um crescimento descontrolado de melanócitos (pigmento células). Às vezes, o melanoma é chamado maligno melanoma.
O gerenciamento do melanoma está evoluindo. Para recomendações atualizadas, consulte as Diretrizes de Prática Clínica do Conselho Australiano do Câncer para o diagnóstico e tratamento do melanoma.
Melanócitos
Melanócitos normais são encontrados no basal capa do epiderme (a camada externa da pele). Os melanócitos produzem uma proteína chamada melanina, que protege as células da pele absorvendo os raios ultravioletas (UV) radiação. Os melanócitos são encontrados em quantidades iguais na pele preto e branco, mas os melanócitos na pele preta produzem muito mais melanina. Pessoas com pele marrom escura ou preta são muito menos propensas a serem prejudicadas pela radiação UV do que aquelas com pele branca.
O crescimento não canceroso de melanócitos produz toupeiras benigno melanocítico naevi) e sardas (efélides e lentigines) O crescimento canceroso de melanócitos produz melanoma. O melanoma é descrito como:
- No lugar, sim um tumor é limitado à epiderme
- Invasor, se um tumor se espalhar para o derme
- Metastático, se um tumor se espalhou para outros tecidos.
Quem fica com melanoma?
As maiores taxas relatadas de melanoma no mundo estão na Austrália e na Nova Zelândia. Espera-se que cerca de um em cada 15 neozelandeses de pele branca desenvolva melanoma durante a vida. Em 2012, o melanoma invasivo foi o terceiro câncer mais comum em homens (após câncer colorretal e próstata) e em mulheres (após câncer de mama e colorretal).
O melanoma pode ocorrer em adultos de qualquer idade, mas é muito raro em crianças. Na Nova Zelândia em 2012:
- 1% ocorreu em crianças menores de 24 anos
- 10% ocorreu em pessoas de 25 a 44 anos.
- 38% em pessoas de 45 a 64 anos
- 25% em pessoas de 65 a 74 anos
- 27% em pessoas com mais de 75 anos de idade.
Segundo dados do Registro do Câncer da Nova Zelândia, 2.366 invasores melanomas eles foram diagnosticados em 2013; O 53% estava em homens. Houve 354 mortes por melanoma em 2012 (63% eram homens).
Os principais fatores de risco para o desenvolvimento do tipo mais comum de melanoma (melanoma de espalhamento superficial) incluem:
- Aumento da idade (veja acima)
- Melanoma invasivo prévio ou melanoma in situ
- Anterior basal ou escamoso célula carcinoma
- Muitos nevos melanocíticos (lunares)
- Múltiplo (> 5) atípico nevos (grandes ou histologicamente displásico moles)
- Uma forte história familiar de melanoma com 2 ou mais parentes afetados de primeiro grau
- Pele branca que queima facilmente
- Mal de Parkinson.
Esses fatores de risco não são relevantes para tipos raros de melanoma.
O que causa o melanoma?
Pensa-se que o melanoma comece como descontrolado proliferação de células-tronco melanocíticas submetidas a genético transformação.
Formas superficiais de melanoma se espalham dentro da epiderme (in situ). UMA patologista você pode reportar isso como a fase de crescimento radial ou horizontal.
Outras alterações genéticas promovem a invasão de um tumor através da membrana basal para a derme circundante quando se torna um melanoma invasivo.
Nodular O melanoma tem uma fase de crescimento vertical, que é potencialmente mais perigosa do que a fase de crescimento horizontal. Pode surgir dentro de uma derme previamente saudável ou dentro da porção invasiva de um tipo de melanoma pré-existente mais superficial.
Quando as células de melanoma atingem a derme, elas podem se espalhar para outros tecidos através da linfático sistema local gânglios linfáticos ou através da corrente sanguínea para outros órgãos, como pulmões ou cérebro. Isso é conhecido como doença metastática ou disseminação secundária. A chance disso acontecer depende principalmente da profundidade da penetração das células na pele.
Lesões precursoras
O melanoma pode surgir da pele com aparência normal (em cerca de 75% de melanomas) ou de uma toupeira ou sarda, que começa a crescer e mudar de aparência. As lesões precursoras incluem:
-
Melanocítico Benigno nevo (toupeira normal)
-
Nevos atípicos ou displásicos (toupeira de aparência engraçada)
- Nevo de junção lentiginoso atípico (nevo plano na pele gravemente danificada pelo sol) ou radiação solar atípica lentigo
-
Tamanho grande ou gigante congênito nevo melanocítico (marca de nascença marrom).
Quais são as características clínicas do melanoma?
Os melanomas podem aparecer em qualquer parte do corpo, não apenas em áreas com muito sol. Na Nova Zelândia, o local mais comum em homens é o dorso (cerca de 40% para melanomas em homens), e o local mais comum em mulheres é a perna (cerca de 35% em melanomas em mulheres).
Embora o melanoma geralmente comece como uma pele ferimentos, também raramente pode crescer em mucosa membranas como lábios ou órgãos genitais. Ocasionalmente, ocorre em outras partes do corpo, como olhos, cérebro, boca ou vagina.
O primeiro placa Um melanoma é geralmente uma sarda ou toupeira que parece incomum. O melanoma pode ser detectado em um estágio inicial quando tem apenas alguns milímetros de diâmetro, mas pode atingir vários centímetros de diâmetro antes de ser diagnosticado.
- Um melanoma pode estar em uma variedade de cores, incluindo bronzeado, marrom escuro, preto, azul, vermelho e ocasionalmente cinza claro.
- Os melanomas que não possuem pigmento são chamados amelanótico melanoma.
- Pode haver áreas de regressão essa é a cor da pele normal, ou branca e marcada.
Durante sua fase horizontal de crescimento, um melanoma é normalmente plano. À medida que a fase vertical se desenvolve, o melanoma aumenta e aumenta.
Alguns melanomas são pruriginosos ou doloridos. Lesões mais avançadas podem facilmente sangrar ou Córtex acabado.
A maioria dos melanomas possui características descritas na lista de verificação de 7 pontos de Glasgow ou nos critérios ABCDE para melanoma. Nem todas as lesões com essas características são malignas. Nem todos os melanomas mostram essas características.
Lista de verificação de 7 pontos em Glasgow
Características principais
- Mudança de tamanho
- Forma irregular
- Cor irregular
Recursos secundários
- Diâmetro> 7mm
- Inflamação
- Escorrendo
- Mudança de sentimento
O ABCDE do melanoma
Uma assimetria
Irregularidade da borda B
Variação de cor C
Diâmetro D superior a 6 mm
E Evoluindo (expandindo, mudando)
Consulte os critérios ABCDE.
Subtipos de melanoma
Classificação convencional
Os melanomas são descritos de acordo com sua aparência e comportamento. Aqueles que começam como manchas planas (ou seja, têm uma fase de crescimento horizontal) incluem:
- Melanoma de propagação superficial
-
Melanoma de lentigo maligno e melanoma lentiginoso (em locais danificados pelo sol)
- Acral Melanoma lentiginoso (nas solas dos pés, palmas das mãos ou unha)
Essas formas superficiais de melanoma tendem a crescer lentamente, mas a qualquer momento podem começar a engrossar ou desenvolver uma nódulo (isto é, avance para uma fase de crescimento vertical).
Os melanomas que envolvem rapidamente tecidos mais profundos incluem:
- Melanoma nodular
- Melanoma Spitzoid
- Membrana mucosa melanoma
- Neurotrópico e desmoplástico melanoma
- Célula do eixo melanoma
- Ocular melanoma.
As combinações podem surgir, por exemplo, melanoma nodular que surge dentro do melanoma que se estende superficialmente ou melanoma desmoplásico que surge sob um lentigo maligno.
Classificação por idade, exposição ao sol e número de neve
O melanoma também é classificado de acordo com sua relação com a exposição ao sol, idade e número de nevos melanocíticos.
Melanomas na infância (menores de dez anos)
- Extremamente raro
- Frequentemente associado a exposição excessiva ao sol
- Comparados ao melanoma em adultos, eles são mais frequentemente amelanóticos (cor de carne, rosa ou vermelho), nodulares, sangrando e ulcerados.
- Pode surgir dentro de nevos melanocíticos congênitos gigantes> 40 cm de diâmetro
Melanomas de início precoce
- Mais comum em mulheres do que homens.
- O subtipo clínico mais comum é a disseminação superficial.
- Associado a muitos nevos melanocíticos
- Eles tendem a ser vistos no membro inferior
- Tende a ter BRAFV600E genético mutação
- Associado à exposição solar intermitente
Melanomas de início tardio
- Mais comum em homens do que em mulheres.
- O subtipo clínico mais comum é o lentigo maligno.
- Ocorrem frequentemente na cabeça e pescoço.
- Associado à exposição solar cumulativa ao longo da vida.
O melanoma é geralmente epitelial originalmente, ou seja, começando na pele ou, com menos frequência, membranas mucosas. Mas muito raramente, o melanoma pode começar em um tecido interno como o cérebro (primário CNS melanoma) ou na parte posterior do olho (consulte melanoma ocular).
Imagens de melanoma
Melanoma de propagação superficial
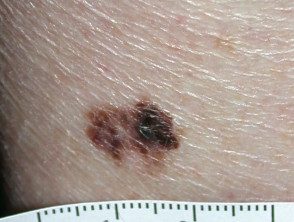
SSMM típico
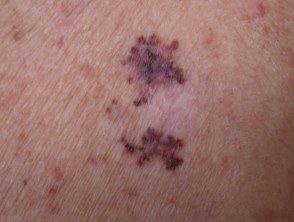
SSMM com regressão
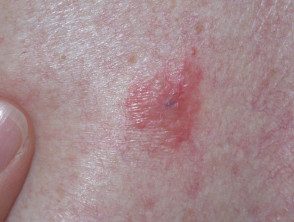
Melanoma amelanótico
Mais imagens de melanoma espalhado superficial
Melanoma maligno do lentigo
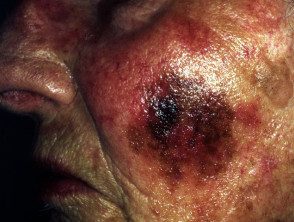
Melanoma maligno do lentigo
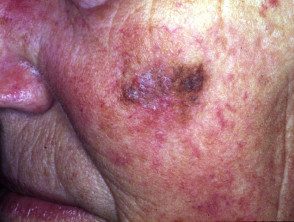
Evil lentigo
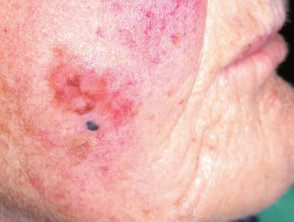
Melanoma nodular no lentigo maligno
Mais imagens de lentigo maligna melanoma
Melanoma acral lentiginoso
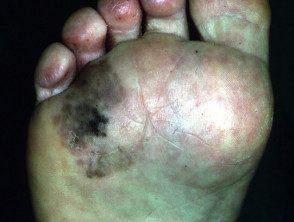
Melanoma acral lentiginoso
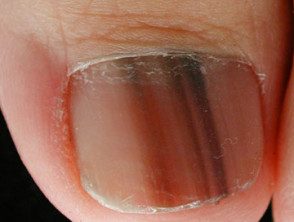
© Dr. Ph Abimelec -
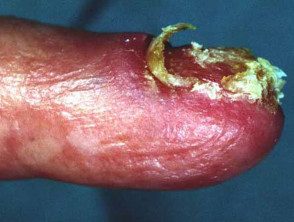
Melanoma subungueal amelanótico
Mais imagens de melanoma lentiginoso acral
Melanoma da unidade ungueal

Melanoma da unidade ungueal
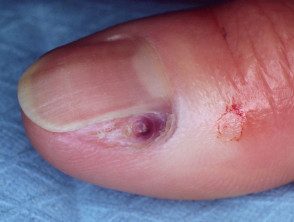
Melanoma da unidade ungueal
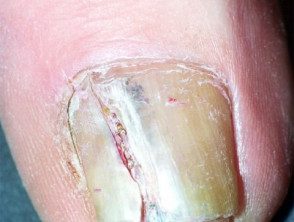
Melanoma da unidade ungueal
Mais fotos da unha melanoma
Melanoma nodular
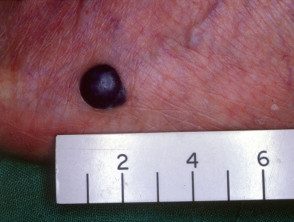
Melanoma nodular preto
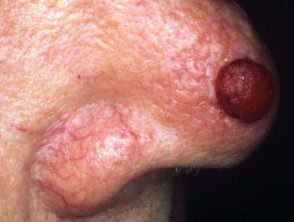
Melanoma nodular amelanótico
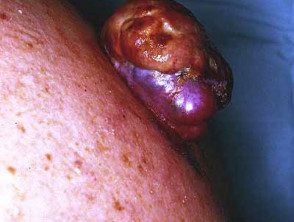
Melanoma nodular ulcerado
Mais Imagens de Melanoma Nodular
Como o melanoma é diagnosticado?
Pode-se suspeitar de melanoma devido às características clínicas de uma lesão ou devido a um histórico de alterações. A aparência dermatoscópica é útil no diagnóstico de melanoma precoce sem características. Alguns melanomas são extremamente difíceis de reconhecer clinicamente.
A lesão suspeita é removida cirurgicamente com margem clínica de 2 a 3 mm para exame patológico (diagnóstico excisão) Um parcial biópsia É melhor evitar, mas pode ser considerado em grandes lesões.
O diagnóstico patológico de melanoma pode ser muito difícil. Histológico As características do melanoma de propagação superficial in situ incluem a presença de chumbo (pagetoid) dispersão de melanócitos atípicos na epiderme. Essas células podem ser aumentadas com núcleos. Dérmica invasão produz células de melanoma na derme ou mais profundamente subcutâneo graxa.
A coloração imuno-histoquímica pode ser necessária para confirmar o melanoma.
Patologia relatório
O relatório do patologista deve incluir um macroscópico descrição da amostra e melanoma (olho nu) e uma microscópico descrição. As seguintes características devem ser relatadas se houver melanoma invasivo.
- Diagnóstico de melanoma primário
- Espessura de Breslow para o 0,1 mm mais próximo
- Nível de invasão de Clark
- Margens de excisão (o tecido normal ao redor de um tumor)
- Mitótico rate - uma medida da rapidez com que as células são proliferando
- Se existe ou não ulceração
O relatório também pode incluir comentários sobre o tipo de célula e seu padrão de crescimento, invasão de vasos sanguíneos ou nervos, inflamatório resposta, regressão e se houver associação no lugar doença e nevos associados (toupeira original).
Qual é a espessura de Breslow?
A espessura de Breslow é relatada para melanomas invasivos. É medido verticalmente em milímetros a partir do topo da camada granular (ou base da ulceração superficial) até o ponto mais profundo do envolvimento do tumor. É um forte preditor de resultados; quanto mais espesso o melanoma, maior a probabilidade de que metástase (propagação).
Qual é o nível de invasão de Clark?
O nível de Clark indica o plano anatômico da invasão.
- Nível 1: melanoma in situ
- Nível 2: o melanoma invadiu o derme papilar
- Nível 3: o melanoma preencheu a derme papilar
- Nível 4: o melanoma invadiu o treliça derme
- Nível 5: o melanoma invadiu o tecido subcutâneo
Os níveis mais profundos de Clark correm maior risco de metástase. É útil prever o resultado em tumores finos. É menos útil que a espessura de Breslow para tumores espessos.
Qual é o tratamento para melanoma?
Após a confirmação do diagnóstico, é feita uma grande excisão local no local do melanoma primário. A extensão da cirurgia depende da espessura do melanoma e sua localização. As margens recomendadas na Nova Zelândia (2013) são mostradas abaixo.
- Melanoma in situ: 5 - 10 mm
- Melanoma <1 mm: 10 mm
- Melanoma 1–2 mm: 10-20 mm
- Melanoma> 2mm: 20mm
As diretrizes de prática clínica para o diagnóstico e tratamento do melanoma (Austrália), atualizadas em 2017, recomendam, sempre que possível:
- Melanoma in situ: 5 mm e margens maiores, se aplicável
- Melanoma <1 mm: 10 mm
- Melanoma 1–2 mm: 10-20 mm
- Melanoma 2–4 mm: 10-20 mm
- Melanoma> 4mm: 20mm
Posta em cena
Preparar o melanoma significa descobrir se o melanoma se espalhou do seu lugar original na pele. A maioria dos especialistas em melanoma se refere ao Comitê Conjunto Americano sobre Câncer (AJCC) cutâneo Diretrizes de estadiamento do melanoma (8ª edição, 2018). Em essência, os estágios são:
| Palco | Caracteristicas |
|---|---|
| Etapa 0 | Melanoma in situ |
| Nível 1 | Melanoma fino <2 mm de espesor |
| Etapa 2 | Melanoma espesso> 2 mm de espessura ou> 1 mm de espessura com ulceração |
| Etapa 3 | Melanoma disseminado para envolver linfonodos locais |
| Etapa 4 | Distante metástase foram detectados |
Os linfonodos devem ser removidos?
Se os linfonodos locais estiverem aumentados devido ao melanoma metastático, eles deverão ser completamente removidos. Isso requer um procedimento cirúrgico, geralmente em geral. anestésico. Se não estiverem ampliados, podem ser analisados para verificar se há disseminação microscópica do melanoma. O teste é conhecido como biópsia do nó sentinela.
Na Nova Zelândia, muitos cirurgiões recomendam biópsia de linfonodo sentinela para melanomas com 1 mm de espessura, especialmente em pessoas mais jovens. No entanto, embora a biópsia possa ajudar no estágio do câncer, ela não oferece nenhuma vantagem de sobrevivência.
Os linfonodos contendo melanoma metastático geralmente aumentam rapidamente. Um nó envolvido geralmente não é sensível e tem uma consistência firme a forte.
Se o melanoma é estendido, o tratamento nem sempre é bem-sucedido na erradicação do câncer. Alguns pacientes podem receber tratamentos novos ou experimentais, como:
-
Imunoterapia: interleucina-2, interferão alfa 2b
- Inibidores do BRAF: dabrafenibe e vemurafenibe
- Inibidores da MEK: trametinib
- Inibidores combinados de BRAF e MEK: dabrafenib
- Inibidores do C-KIT: imatinibe, nilotinibe
- Antagonista do CTLA-4: ipilimumab
- Bloqueio PD-1 anticorposnivolumabe, pembrolizumabe
O que acontece no acompanhamento?
O principal objetivo do acompanhamento é detectar recorrências precocemente (melanoma metastático), mas também oferece a oportunidade de diagnosticar um novo melanoma primário na primeira oportunidade possível. Um segundo melanoma invasivo ocorre em 5-10% de pacientes com melanoma e um novo melanoma é diagnosticado in situ em mais de 20% de pacientes com melanoma.
As Diretrizes de Gerenciamento de Melanoma da Austrália e da Nova Zelândia (2008) fazem as seguintes recomendações para o acompanhamento de pacientes com melanoma invasivo.
- Auto-exame da pele
- Verificações rotineiras da pele pelo profissional de saúde preferido do paciente
- Os intervalos de acompanhamento são preferencialmente semestrais por cinco anos para pacientes com doença em estágio 1, trimestralmente ou trimestralmente por cinco anos para pacientes com doença em estágio 2 ou 3 e anualmente a partir de então para todos os pacientes.
- As necessidades individuais dos pacientes devem ser consideradas antes de oferecer acompanhamento adequado
- Forneça educação e apoio para ajudar o paciente a se adaptar à sua doença.
As consultas de acompanhamento podem ser feitas pelo clínico geral e pelo especialista do paciente.
As consultas de acompanhamento podem incluir:
- Uma verificação do cicatriz onde o melanoma primário foi removido
- Uma ideia de linfonodos regionais
- Um exame geral da pele.
- Um exame físico completo
- Naqueles com muitas toupeiras ou toupeiras atípicas, base Imagens de corpo inteiro e imagens macro e dermoscópicas seqüenciais de lesões melanocíticas de interesse (mapeamento de toupeiras).
Nas pessoas com doença primária mais avançada, o acompanhamento pode incluir:
- Análises ao sangue, incluindo LDH
- Imagens: ultrassomRaios-X Connecticut, Ressonância magnética e ANIMAL Varredura.
O teste não vale a pena para pacientes com melanoma estágio 1 ou 2, a menos que haja sinais ou sintomas da doença reaparecimento ou metástases Não são necessários testes para pacientes saudáveis que estejam bem há 5 anos ou mais após a remoção do melanoma.
Qual é o prognóstico para pacientes com melanoma?
O melanoma in situ cura por excisão, porque não tem potencial para se espalhar por todo o corpo.
O risco de propagação e morte final por melanoma invasivo depende de vários fatores, mas o principal é a espessura de Breslow do melanoma no momento de sua remoção cirúrgica.
Metástases são raras para melanomas. <0,75 mm e o risco de tumores com 0,75-1 mm de espessura é de cerca de 5%. O risco aumenta constantemente com a espessura, de modo que os melanomas> 4 mm têm um risco de metástase em torno de 40%.

