Reconocimiento
Este documento incorpora y resume información de una serie de publicaciones, incluidas las pautas publicadas por el Instituto Nacional para la Excelencia en Salud y Atención (NICE) [1,4], A hoy [2,7,10,16,17,23,26] y el formulario de Nueva Zelanda [20,22]. Es relevante para el tratamiento de la psoriasis en Nueva Zelanda.
En esta guía, la psoriasis se refiere a crônica placa de carro psoriasis, a menos que se especifique lo contrario.
O que é psoríase?
La psoriasis es una enfermedad crónica. inflamatório trastorno de la piel que se caracteriza por desfigurar, escalada e eritematoso pratos eso puede causar picazón o dolor. Aunque alguna vez fue considerado como un benigno afección dermatológica con pocas complicaciones graves, la psoriasis ahora se considera una enfermedad inflamatoria multisistémica que está asociada o aumenta el riesgo de otras comorbilidades. La psoriasis puede ser debilitante tanto emocional como físicamente y afectar significativamente la calidad de vida. [1,2].
¿Quién contrae psoriasis?
a predomínio de psoriasis en todo el mundo es del 0,5% al 11,4% en adultos y del 0% al 1,4% en niños [3].
- La psoriasis tiene una mayor prevalencia al aumentar la distancia desde el ecuador [2].
- La prevalencia de la psoriasis en Nueva Zelanda aún no se ha establecido. Los estudios han demostrado que la prevalencia de psoriasis en adultos es de 2.3% a 6.6% en Australia, y de 1.3% a 2.2% en el Reino Unido [3,4].
- Las tasas de psoriasis varían entre los grupos étnicos. Un pequeño estudio sugiere que los pueblos maoríes e isleños del Pacífico pueden estar sobrerrepresentados en Nueva Zelanda en comparación con los europeos de Nueva Zelanda [5].
- Si bien la mayoría de los casos de psoriasis se presentan antes de los 35 años, la psoriasis puede desarrollarse a cualquier edad. [4].
- Los hombres y las mujeres se ven igualmente afectados por la psoriasis. [2].
¿Qué causa la psoriasis?
La psoriasis es una enfermedad inmunomediada compleja. T linfócitos, células dendríticas, citocinas e tumor necrose factor son clave en el Patogênese [2].
- UMA genético predisposição Contribuye al desarrollo de la psoriasis. Aproximadamente el 40% de las personas con psoriasis o psoriásica artrite tener un familiar afectado [2].
- Generalizado pustular la psoriasis se ha asociado con cambios en el genes IL36RN, TARJETA 14 e AP1S3 [6].
- Otros factores de riesgo para la psoriasis incluyen el tabaquismo, la obesidad y el consumo de alcohol. [2].
- Los medicamentos pueden exacerbar psoriasis o causar un tipo de psoriasis erupção. Los ejemplos incluyen betabloqueantes, litio y medicamentos antipalúdicos. Cierto bacteriano y las infecciones virales también se han relacionado con la psoriasis [2].
¿Cuáles son las características clínicas de la psoriasis?
Las características clínicas de los patrones típicos de la psoriasis se describen a continuación.
Psoríase em placas crônica
La psoriasis en placas crónica es el tipo más común de psoriasis en niños y adultos, y representa el 55-90% de los casos. [2,4]. El cuero cabelludo, músculo extensor codos, rodillas y glúteo fenda son los sitios más frecuentemente involucrados. Las placas son eritematosas con márgenes definidos y a menudo tienen un color plateado. escala. La incrustación es menos evidente después del baño o después de la aplicación de una crema hidratante. Las placas son frecuentemente prurido. En personas con piel más oscura, hiperpigmentação puede estar presente [2].
Psoríase gutata
La psoriasis guttata se caracteriza por un agudo erupção de placas psoriásicas y pápulas, típicamente menos de 1 cm de diámetro. Los principales sitios involucrados son el tronco y proximal extremidades La psoriasis guttata está fuertemente asociada con un precedente infecção, con mayor frecuencia estreptococo faringite. Por lo general, surge en niños y adultos jóvenes que no han tenido psoriasis antes [2].
Psoríase pustular generalizada.
La psoriasis pustulosa tiene el potencial de ser potencialmente mortal. Se caracteriza por un inicio generalizado rápido eritema, escala y superficial pústulas [2].
Psoríase eritrodérmica
La psoriasis eritrodérmica es poco frecuente, puede ser aguda o crónica e implica eritema y descamación de la cabeza a los pies [2].
Psoriasis inversa
La psoriasis inversa se caracteriza por la psoriasis que afecta la intertriginoso regiones, incluyendo la axilar, inframamaria, inguinal, perinealgenitales y intergluteal zonas Este tipo de psoriasis se puede diagnosticar fácilmente, ya que a menudo no hay una escala visible. Afecta a los niños con mayor frecuencia que a los adultos. [2,7].
Psoriasis ungueal
Los signos de enfermedad de la matriz ungueal incluyen mordidas, leuconíquia, manchas rojas en el lúnula y desmoronamiento de la placa de la uña. Los signos de compromiso del lecho ungueal incluyen gota de aceite placa, onicólise, subungueal hiperceratose y hemorragias astilladas [2].
Koebnerised psoríase
La psoriasis koebnerizada es la psoriasis que surge en áreas de cutâneo lesión [8,9].
¿Cuáles son las complicaciones de la psoriasis?
Aproximadamente del 7 al 42% de las personas con psoriasis desarrollan artritis psoriásica. [10].
Las comorbilidades asociadas con la psoriasis incluyen obesidad, metabolismo síndrome, enfermedad cardiovascular, malignidade, autoimune enfermedad (p. ej., enfermedad inflamatoria intestinal, enfermedad celíaca y diabetes), enfermedad renal crónica, enfermedad del hígado graso no alcohólico (NAFLD), depresión y abuso de alcohol [8,10].
La psoriasis severa puede causar la muerte, particularmente la psoriasis eritrodérmica y pustulosa extensa. [2].
¿Cómo se diagnostica la psoriasis?
La psoriasis es un diagnóstico clínico. Una piel biópsia puede considerarse cuando existe incertidumbre diagnóstica [2].
¿Cómo se evalúa la psoriasis?
La psoriasis se evalúa evaluando:
- Su gravedad, utilizando medidas tanto objetivas como subjetivas.
- La presencia de artritis psoriásica.
- Características asociadas y comorbilidades.
Severidad de la psoriasis
Se puede realizar una evaluación objetiva de la gravedad de la psoriasis mediante la Evaluación global del médico estático (ver más abajo) o el Área de psoriasis y el Índice de gravedad (PASI) El PASI se usa generalmente en entornos especializados [1].
| Endurecimento |
0: sin elevación de la placa por encima de la piel normal |
| Eritema |
0: no hay evidencia de eritema, puede haber hiperpigmentación |
| Escalada |
0 – sin evidencia de escala |
| Puntuación media | 0 = claro, 1 = casi claro, 2 = leve, 3 = moderado, 4 = severo y 5 = muy severo |
La evaluación del paciente de la gravedad de su psoriasis se puede evaluar utilizando la Evaluación global del paciente estática (calificada como clara, casi clara, leve, moderada, grave o muy grave) [1] o una puntuación PASI autoevaluada u orientada al paciente validada.
El área de superficie corporal (BSA) afectada se puede clasificar como:
- Psoriasis leve: <5% de BSA
- Psoriasis moderada: 5% -10% de BSA
- Psoriasis severa:> 10% de BSA.
(Nota: 0.5% de BSA en adultos es aproximadamente igual a la palma de la mano del paciente, excluyendo los dedos [11])
Las siguientes características pueden indicar psoriasis severa debido al impacto en la calidad de vida:
- Compromiso de áreas visibles, partes principales del cuero cabelludo, genitales, palmas o plantas de los pies.
- Onicólisis u onicodistrofia de al menos dos uñas
- Prurido llevando a escoriação [12].
Al evaluar el impacto de la psoriasis en el bienestar físico, psicológico y social, las preguntas a considerar incluyen:
- ¿Cómo afecta la psoriasis a la vida diaria del paciente en el hogar, el trabajo o la escuela?
- ¿Cómo está lidiando el paciente con la psoriasis y está utilizando algún tratamiento?
- ¿Cómo se siente el paciente: deprimido, ansioso, sin valor, solo?
- ¿Cómo está afectando la psoriasis la relación del paciente con su pareja, familia, amigos y cuidadores?
- ¿El paciente necesita más consejos o apoyo? [1]
La medición de la calidad de vida es importante para evaluar adecuadamente el efecto completo de una enfermedad como la psoriasis en los pacientes. Dos dermatologia Las herramientas específicas para evaluar el impacto en la calidad de vida son:
- Índice de calidad de vida dermatológica (DLQI): un cuestionario autoinformado que consta de 10 ítems. El puntaje final varía de 0 a 30. DLQI ≤ 10 indica enfermedad leve a moderada, y DLQI> 10 indica enfermedad grave [12].
- Índice de calidad de vida en dermatología infantil (CDLQI): adaptado para niños de 4 a 16 años, e idéntico en estructura al DLQI. El niño puede completarlo de forma independiente o con la ayuda de su cuidador [1].
Presencia de artritis psoriásica.
Las personas con psoriasis deben someterse a pruebas de artritis psoriásica anualmente. Esto se logra mejor en primário atención y entornos especializados mediante el uso de una herramienta validada, como la psoriasis Epidemiología Herramienta de detección (PEST) [1]. Considere una referencia de reumatología no urgente o busque asesoramiento de reumatología si el puntaje es> 2 [1,8].
| Pregunta | sim | Não |
| ¿Alguna vez ha tenido una articulación (o articulaciones) hinchada? | 1 | 0 0 |
| ¿Le ha dicho alguna vez un médico que tiene artritis? | 1 | 0 0 |
| ¿Las uñas de tus manos o pies tienen agujeros o hoyos? | 1 | 0 0 |
| ¿Has tenido dolor en el talón? | 1 | 0 0 |
| ¿Ha tenido un dedo o un dedo del pie completamente hinchado y doloroso sin razón aparente? | 1 | 0 0 |
| Considere la derivación a reumatología con una puntuación> 2 | ||
Características asociadas y comorbilidades
Adultos
Evaluar los factores de riesgo y la enfermedad comórbida de la psoriasis en la presentación y como se indica posteriormente.
- Factores de riesgo cardiovascular y manejo de estos (p. Ej., Fumar cessação)
- Medir la presión arterial, lipídico estudios y ayuno glicose al menos anualmente.
- Risco de venoso tromboembolismo y su gestión [1].
- La depresión y su manejo.
- Consumo de alcohol
- Signos de linfomapele Câncere sólido tumores, de acuerdo con las pautas de edad, imunossupressãoy fototerapia [10]
Crianças
Los niños con psoriasis pueden tener tasas más altas de enfermedad comórbida asociada. La detección recomendada de factores de riesgo y enfermedad comórbida depende de la edad del niño [15].
- Todas las edades: artritis psoriásica, lipídios, anualmente para la depresión y la ansiedad
- A partir de los 2 años: anualmente para el índice de masa corporal (IMC) elevado
- A partir de los 3 años: anualmente durante hipertensão
- Desde los 10 a 3 años de edad por diabetes en pacientes obesos o con sobrepeso y que tienen 2 o más factores de riesgo de diabetes; realizar pruebas de detección de NAFLD en personas obesas o con sobrepeso con factores de riesgo adicionales para NAFLD.
- A partir de los 11 años: examen anual de abuso de sustancias [15]
Las afecciones oculares pueden ocurrir con mayor frecuencia en personas con psoriasis (blefaritis, conjuntivite, xerose, lesiones corneales y uveíte) Considere preguntar a los pacientes sobre ocular síntomas en cada cita de seguimiento [2].
Qual é ele diagnóstico diferencial para la psoriasis?
Seborréico dermatite
Similitudes con la psoriasis: la dermatitis seborreica se presenta con parches eritematosos con escala suprayacente. El cuero cabelludo, las orejas y las áreas intertriginosas se ven comúnmente afectadas.
Diferencias con la psoriasis: la dermatitis seborreica tiene una escala fina y grasosa. Las cejas, los pliegues nasolabiales, el tórax central y el área postauricular generalmente están involucrados [2].
Atópico dermatite
Similitudes con la psoriasis: la dermatitis atópica se presenta comúnmente como áreas excoriadas con eritema, hiperpigmentación y escamas. Liquenificação pode estar presente.
Diferencias con respecto a la psoriasis: la dermatitis atópica generalmente carece de un grosor grueso y biendemarcado bordes de la psoriasis. La picazón es una característica más prominente de la dermatitis atópica, y en los bebés, el área de la servilleta generalmente se salva.
Ocasionalmente, los pacientes se ven afectados tanto por la dermatitis atópica como por la psoriasis. [2,7].
Infecciones fúngicas superficiales
Similitudes con la psoriasis: las infecciones fúngicas se presentan con placas y pústulas eritematosas. La onicomicosis puede confundirse con la psoriasis ungueal.
Las diferencias de la psoriasis: un raspado de la piel o un recorte de uñas muestran elementos fúngicos en microscopia y el causativo organismo es confirmado por cultura [2].
Cutâneo Célula T linfoma
Similitudes con la psoriasis: el linfoma cutáneo de células T generalmente se presenta con eritematoso, escamoso placas y picor variable, y a veces como eritroderma (Síndrome de Sézary).
Diferencias con la psoriasis: las placas del linfoma cutáneo de células T tienden a ser menores circunscrito y menos escamosas, y no están distribuidas simétricamente.
Linfadenopatia e hepatoesplenomegalia son comunes en el linfoma cutáneo de células T [8,16].
De outros papuloescamoso desordens
El diagnóstico diferencial de la psoriasis en placas crónica también incluye:
- Sarna com sarna
- Lúpus eritematoso cutâneo subagudo
- Líquen simples crônico
- Numérico eczema
- Pitiríase rubris pilaris
- Pitiriasis liquenoide crónica [2,7].
La pitiriasis rosada es un diferencial importante para la psoriasis guttata [7].
¿Cuál es el tratamiento para la psoriasis?
Si bien la psoriasis es tratable, no hay cura [8]. La gestión exitosa es dependente sobre el paciente que comprende la naturaleza crónica de la psoriasis y la terapêutico opciones que están disponibles para ellos. Los puntos a considerar incluyen:
- Asegurar al paciente y a la familia del paciente que la psoriasis no es contagiosa.
- Determinar cómo el paciente percibe su discapacidad y su preferencia y compromiso con la terapia.
- Discutir los riesgos y beneficios de las opciones de tratamiento.
- Brindar asesoramiento general sobre los beneficios de no fumar, evitar el consumo excesivo de alcohol y mantener un peso y una presión arterial saludables. [1,17].
- Consejos para evitar la presión directa sobre las áreas de psoriasis cuando sea posible.
- Los beneficios y riesgos de la exposición al sol. [8].
Objetivos de tratamiento para la psoriasis en placas
Una respuesta de tratamiento aceptable es BSA ≤ 3% o una mejora en BSA ≥ 75% de base, 3 meses después del inicio del tratamiento [18].
El objetivo ideal para la respuesta al tratamiento es BSA ≤ 1% 3 meses después del inicio del tratamiento mantenido en cada intervalo de evaluación de 6 meses durante la terapia de mantenimiento.
Remisión a especialista
Encaminhamento para um dermatologista para asesoramiento o evaluación cara a cara se recomienda en las siguientes circunstancias:
- Incertidumbre diagnóstica [1]
- Niños con psoriasis en el momento del diagnóstico. [1]
- Psoriasis pustulosa eritrodérmica o generalizada (derivación de emergencia) o psoriasis inestable (derivación urgente). Sistêmico síntomas (febre e desconforto) Puede indicar formas inestables de psoriasis.
- Sitios difíciles de tratar (cara, genitales, palmas y plantas) con respuesta inadecuada al tratamiento inicial [1,8]
- Psoriasis moderada a severa que probablemente requiera fototerapia o tratamiento sistémico
- Inadequado ao controle usando atual terapias solo
- Psoriasis guttata aguda, por consideración de fototerapia
- Psoriasis ungueal con un impacto funcional o cosmético significativo. [1]
- Impacto significativo en la calidad de vida, incluida una puntuación DLQI> 9 [1,8]
- Cualquier persona que tenga un problema de manejo de la psoriasis en la práctica general (GP) [1,8].
Nota: Los servicios de dermatología de hospitales públicos en Nueva Zelanda pueden tener criterios de referencia más estrictos debido a la escasez de personal en dermatología.
- Los pacientes con síntomas oculares que pueden indicar una afección ocular asociada con psoriasis deben ser remitidos a un oftalmologista [2,8].
- Los pacientes con artritis y puntaje PEST ≥ 3 deben derivarse a un reumatólogo.
- Los pacientes también pueden requerir evaluación por un gastroenterólogo si tienen NAFLD o pruebas anormales de la función hepática con medicamentos sistémicos para la psoriasis.
Terapia tópica
Considere las preferencias del paciente, los aspectos cosméticos y prácticos del tratamiento y el área de la superficie corporal afectada. [1].
- Discuta las diferentes formulaciones disponibles.
- UMA pomada se prefiere para placas con escala gruesa [1].
- Discuta la derivación para fototerapia o terapia sistémica si es poco probable que los pacientes respondan adecuadamente a la terapia tópica sola, incluidos aquellos con:
- Psoriasis extensa (> 10% BSA)
- Una puntuación de “moderado” o mayor en el sPGA
- Psoriasis ungueal [1].
- Asegúrese de que el paciente comprenda:
- La mayoría de la gente recaída Sin tratamiento [1,19]
- Una vez que se ha logrado un resultado satisfactorio, los tratamientos se pueden reducir a la cantidad necesaria para mantener el control de la psoriasis. [1]
- Deben buscar consejo médico si la terapia no es tolerada, ya que la dosis debe reducirse o la terapia debe cambiarse a una alternativa. [20].
- Después de comenzar una nueva terapia tópica, haga arreglos para revisar adultos en 4 semanas y niños en 2 semanas para:
- Evaluar la respuesta al tratamiento y cómo ha sido tolerado.
- Revisar la adherencia
- Destaque la importancia de una ruptura entre los cursos de corticosteroides potentes y muy potentes.
- Identificar la necesidad de uso diario de corticosteroides tópicos, lo que indica que se debe considerar la terapia sistémica
- Discuta las alternativas de tratamiento si la respuesta ha sido insatisfactoria [1].
- Si la respuesta no ha sido satisfactoria, considere lo siguiente:
- Dificultades con la terapia actual, como tolerancia, aspectos prácticos de la aplicación y aceptabilidad cosmética.
- Otras razones para la no adherencia
- Prescribiendo una formulación diferente [1].
- Revise a los pacientes con psoriasis al menos anualmente para evaluar los efectos adversos de la terapia con esteroides, si:
- Un adulto está usando corticosteroides potentes o muy potentes.
- Un niño que usa cualquier forma de corticosteroides. [1].
Hidratante
- Recomendar emolientes a todos los pacientes con psoriasis [19]. Mejoran la sequedad, descamación y agrietamiento y pueden tener su propio antiproliferativo propiedades. Se pueden usar con otros tratamientos. [20].
- Los emolientes pueden ser todo lo que se requiere para tratar la psoriasis leve.
- Los emolientes son especialmente beneficiosos para la psoriasis de las palmas y las plantas. [20].
- Los ungüentos y cremas espesas son más efectivos, particularmente cuando se aplican inmediatamente después de una ducha o baño [17].
Sustituto de jabón
- Un sustituto de jabón como el acuoso creme Puede ayudar a mejorar los síntomas. La formulación de crema acuosa financiada en Nueva Zelanda también se puede prescribir como emoliente ya que no contiene lauril sulfato de sodio [8].
Alcatrão de carvão
- El alquitrán de hulla tiene anti-inflamatório y propiedades anti-escala [20].
- Su uso puede ser limitado porque mancha la piel y la ropa, es complicado de aplicar y tiene un olor fuerte [17].
- El alquitrán de hulla a veces causa irritación, contacto alergiay foliculitis estéril [20].
- Destaque la importancia de las formulaciones de champú que llegan al cuero cabelludo [17].
Ditranol
- El ditranol es difícil de encontrar en Nueva Zelanda.
- Es útil para el tratamiento de la psoriasis en placas crónica en adultos.
- Contra-indicações incluyen psoriasis aguda, psoriasis pustulosa, psoriasis eritrodérmica y piel inflamação.
- Pode causar localizado irritación y manchas en la piel, unha y ropa.
- Es eficaz en placas grandes y gruesas como “terapia de contacto corto”, donde se aplica a diario, inicialmente con un tiempo de contacto de 10 minutos que aumenta constantemente a 30 minutos durante 7 días.
- También se puede usar para la psoriasis del cuero cabelludo [20].
Ácido salicilico
- El ácido salicílico es un queratolítico agente que reduce la incrustación y aumenta la penetración de otros tratamientos tópicos.
- Se puede prescribir en combinación con un corticosteroide tópico o un emoliente. A menudo ya está presente en las formulaciones de alquitrán de hulla.
- La concentración recomendada es del 2 al 5%.
- El ácido salicílico es contra-indicado en mujeres embarazadas. Usar con precaución en niños menores de 5 años (se puede usar una concentración <0.5% en áreas limitadas), pacientes con estendido psoriasis y pacientes con hepático ou renal discapacidad [21].
Calcipotriol
- El calcipotriol es un derivado de la vitamina D.
- El calcipotriol se usa a menudo como terapia de primera línea para la psoriasis en placas. También está disponible en combinación con diproprionato de betametasona tópico y está disponible como gel, ungüentos y formulaciones de espuma.
- Las contraindicaciones para el calcipotriol incluyen calcio. metabolismo trastornos e hipercalcemia. Usar con precaución en psoriasis pustulosa, guttata y eritrodérmica generalizada donde existe un mayor riesgo de hipercalcemia [20].
- El calcipotriol puede causar irritación cuando se aplica a sitios sensibles (p. Ej., La ingle).
- Para evitar la inactivación de calcipotriol:
- Aplique calcipotriol y ácido salicílico en diferentes momentos, por ejemplo, uno por la mañana y otro por la noche.
- Aplicar calcipotriol después de la fototerapia.
- Evitar la luz solar excesiva [20].
- La dosis máxima de calcipotriol en adultos es de 100 g / semana, en niños de 12 a 18 años es de 75 g / semana y en niños de 6 a 12 años es de 50 g / semana [20,22].
- Monitor sérum calcio y función renal antes de comenzar con calcipotriol y 3 meses después de esto si se pueden exceder las dosis máximas [20,22].
Corticosteróides
- Los corticosteroides tópicos tienen propiedades antiinflamatorias, antiproliferativas e inmunosupresoras a través de su efecto sobre gene transcripción [17].
- Haga coincidir la fuerza y la formulación con las preferencias y necesidades del paciente. [1].
- La mejora generalmente ocurre con los corticosteroides tópicos, pero la respuesta generalmente es incompleta y la duración de remissão sigue siendo difícil de predecir [17].
- El uso prolongado o muy potente de corticosteroides puede provocar:
- Estrías permanentes y / o piel atrofia
- Psoriasis inestable [1]
- Supresión suprarrenal
- Empeoramiento paradójico de la psoriasis. [21].
- Los corticosteroides potentes no deben usarse continuamente en ningún sitio durante más de 4 semanas sin interrupción. Se pueden usar a largo plazo de forma intermitente.
- Los corticosteroides muy potentes no deben usarse durante más de 4 semanas seguidas. Se debe buscar el consejo de un dermatólogo para su uso continuo.
- Se recomienda un descanso de 4 semanas entre ciclos de corticosteroides potentes o muy potentes (incluso cuando se combinan con calcipotriol). Ofrezca una opción de tratamiento tópico alternativo durante este tiempo para mantener el control de la psoriasis si es necesario (p. Ej., Calcipotriol o alquitrán de hulla).
- No aplique corticosteroides tópicos a más del 10% de BSA.
- Los corticosteroides muy potentes no son adecuados para niños. [1].
Tacrolimus y pimecrolimus
- Tacrolimus y pimecrolimus son inhibidores de la calcineurina.
- Normalmente serán iniciados por un dermatólogo o médico con experiencia en el tratamiento de la psoriasis.
- Se utilizan en adultos para el tratamiento de faciales, flexural o psoriasis genital si otras terapias no han tenido éxito.
- Los efectos secundarios más comunes de tacrolimus y pimecrolimus son ardor y picazón que generalmente se reduce con el uso continuo. Los efectos adversos también incluyen eritema e infecciones de la piel.
- Tacrolimus es costoso y debe estar especialmente compuesto fuera de etiqueta en Nueva Zelanda (2019) [20].
Tazaroteno
- Tazarotene es un retinóide.
- Se utiliza mejor en combinación con corticosteroides tópicos.
- El efecto secundario más común es la irritación de la piel. [17].
- El tazaroteno no está disponible en Nueva Zelanda [20].
Diagramas de flujo para terapia tópica
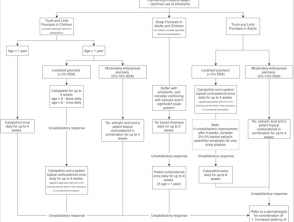
Opciones de tratamiento tópico para la psoriasis en placas crónica leve a moderada del tronco, extremidades o cuero cabelludo
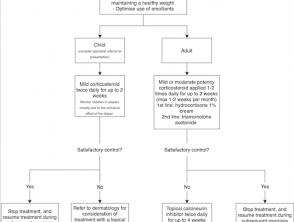
Opciones de tratamiento tópico para la psoriasis en placas crónica leve a moderada de la cara o áreas intertriginosas
Descargue diagramas de flujo como archivos PDF:
- Opciones de tratamiento tópico para la psoriasis en placas crónica leve a moderada del tronco, extremidades o cuero cabelludo [1,8,17,19,21,22]
- Opciones de tratamiento tópico para la psoriasis en placas crónica leve a moderada de la cara o áreas intertriginosas [1,8,17,19,21–23].
Fototerapia
La fototerapia parece disminuir queratinização y reducir la actividad de Células T implicado en la formación de placas psoriásicas [17].
- Es adecuado para la mayoría de las personas con una respuesta inadecuada a la terapia tópica. [24].
- Se puede administrar en monoterapia o en combinación con agentes tópicos o sistémicos. [20].
- Los tipos de fototerapia son ultravioleta B de banda estrecha (UVB), UVB de banda ancha y psoraleno más ultravioleta A (PUVA) [1,17].
- Los posibles efectos secundarios a corto plazo de la fototerapia incluyen:
- “Quemadura solar” que causa enrojecimiento e irritación
- Piel seca y pruriginosa.
- Foliculitis, generalmente leve
- Polimorfo erupção leve
- Herpes Simplex
- Ampollas en las placas de psoriasis.
- Exacerbação psoríase
- Náuseas con tabletas de psoraleno (utilizadas en PUVA sistémico) [25].
- Los posibles efectos secundarios a largo plazo de la fototerapia incluyen:
- Envejecimiento prematuro de la piel. [25]
- Cáncer de piel. El riesgo de cáncer no se ha informado con UVB de banda estrecha, sin embargo, es posible que el riesgo se identifique con un seguimiento más prolongado [25,26].
- La fototerapia puede no ser una opción para niños pequeños (<5 años) o personas con dificultades psicológicas o físicas que impiden pararse en la cabina de tratamiento.
- La fototerapia UVB de banda estrecha es la forma de fototerapia más utilizada [24]. Es especialmente útil para personas con psoriasis guttata o placa crónica. [1,20]. La fototerapia UVB se administra de 2 a 3 veces por semana durante 6 a 12 semanas. Las exposiciones son inicialmente inferiores a un minuto y aumentan con el tiempo. [1,24].
- La fototerapia UVB puede exacerbar la psoriasis inflamatoria [20]. Las contraindicaciones absolutas para la fototerapia UVB son lupus eritematoso y xeroderma pigmentoso. [26].
- PUVA puede ser adecuado para pacientes seleccionados, como aquellos con pacientes localizados palmoplantar pustulose [1,20,24]. El psoraleno amplifica el efecto de la terapia UVA y puede administrarse por vía oral o tópica. [20].
- Lo siguiente debe discutirse antes de comenzar el PUVA para la psoriasis:
- Alternativas de tratamiento
- El riesgo de cáncer de piel, que aumenta con el número de exposiciones. [1]
- La dosis total de fototerapia puede reducirse combinando fototerapia con tratamientos tópicos o sistémicos (por ejemplo, alquitrán de hulla, calcipotriol o acitretina oral) [1].
Las siguientes son indicaciones para el tratamiento sistémico:
- Respuesta inadecuada a la fototerapia.
- Mala tolerancia a la fototerapia.
- Recaída rápida después de completar la fototerapia (> 50% de la severidad basal de la psoriasis dentro de los tres meses)
- El paciente tiene un alto riesgo de cáncer de piel.
- El paciente tiene dificultades para asistir a fototerapia. [1].
Terapia sistémica tradicional (no biológica)
La terapia sistémica debe iniciarse en un entorno especializado. El monitoreo y la supervisión pueden ocurrir en entornos no especializados cuando estos acuerdos se han formalizado y acordado [1].
Las pautas de NICE sugieren que se debe ofrecer terapia sistémica no biológica a las personas con cualquier tipo de psoriasis si [1]:
- La psoriasis no se puede controlar con terapia tópica; y;
- Tiene un impacto significativo en el bienestar físico, psicológico o social; y;
- Se aplica uno o más de los siguientes:
- La psoriasis es extensa (p. Ej.,> 10% de BSA está afectada o una puntuación PASI> 10)
- La psoriasis está localizada y asociada con un deterioro funcional significativo o altos niveles de angustia (p. Ej., Psoriasis ungueal grave o afectación de sitios de alto impacto)
- La fototerapia ha sido ineficaz, no se puede usar o ha provocado una recaída rápida.
Los resultados de la terapia sistémica no biológica se pueden optimizar con el uso de em anexo terapia tópica [1].
Todos los pacientes que usan terapia sistémica no biológica necesitan una estrecha monitorización de los efectos adversos, según los protocolos locales. [20,22,24].
Los agentes sistémicos no biológicos incluyen metotrexato, ciclosporina, acitretina y apremilast.
Metotrexato
- El metotrexato es el tratamiento de primera línea para la psoriasis en placas crónica. [24].
- Se administra como una dosis oral semanal en adultos y niños.
- Las contraindicaciones incluyen embarazo, lactancia, insuficiencia hepática grave, insuficiencia renal grave y depresión de la médula ósea. [20].
- Los pacientes requieren monitoreo continuo para hematológico toxicidade, hepatotoxicidade e infección [20,24].
Ciclosporina
- Ciclosporin puede usarse en adultos y niños [20,22].
- Se utiliza como tratamiento de segunda línea para la psoriasis en placas crónica después del metotrexato. [24].
- También se usa para el control rápido de la psoriasis, la pustulosis palmoplantar y aquellos que contemplan la concepción (hombres y mujeres) que no pueden evitar el tratamiento sistémico. [1].
- El monitoreo de la nefrotoxicidad y la hipertensión es esencial. [20,22,24].
Acitretina
- La acitretina es un agente retinoide oral, particularmente útil para la psoriasis pustulosa y como tratamiento de tercera línea después del metotrexato y la ciclosporina. [1].
- Se puede usar en adultos y niños y se considera el tratamiento de elección en HIVpacientes positivos con psoriasis [17,20,22].
- Debido a su alto teratogenicidade, está contraindicado en el embarazo y tiene un uso muy limitado en mujeres en edad fértil (anticoncepción estricta durante el tratamiento y durante 2 años después de suspenderlo).
- La acitretina tiene una serie de efectos adversos, incluida la sequedad de mucosa membranas [24].
Apremilast
- Apremilast es un inhibidor de la fosfodiesterasa 4.
- Es una opción de tratamiento para la psoriasis en placas crónica moderada a grave en adultos. [20].
- La evidencia sugiere que el apremilast es menos efectivo que los agentes biológicos. [17].
- Apremilast no está subvencionado en Nueva Zelanda [20].
Terapia sistémica biológica.
Los agentes biológicos son efectivos en el tratamiento de la psoriasis en placas crónica de moderada a grave. Los estudios muestran excelentes resultados a corto y largo plazo, y el tratamiento generalmente es bien tolerado [17]. Si bien a menudo son más eficaces que las terapias sistémicas no biológicas, los riesgos a largo plazo aún se desconocen en gran medida. Además, la terapia sistémica biológica es costosa, por lo tanto, su uso en la práctica clínica sigue siendo limitado.
- Etanercept, adalimumab e infliximab inibir La actividad del factor de necrosis tumoral (TNF).
- Etanercept y adalimumab se pueden usar en Nueva Zelanda para la psoriasis en placas crónica grave refractaria a los tratamientos estándar tanto en niños como en adultos.
- Infliximab, secukinumab (un interleucina-17A inhibidor) y ustekinumab (un inhibidor de interleucinas 12 y 23) están aprobados para la psoriasis en placas severa refractaria a los tratamientos estándar solo en adultos. Ustekinumab no está subsidiado en Nueva Zelanda [20,22].
En Nueva Zelanda, se requiere una solicitud de autoridad especial para un subsidio a los tratamientos biológicos. [20,22].
- Se requiere un dermatólogo para aplicar en nombre del paciente.
- Los criterios de elegibilidad incluyen tener psoriasis en placa crónica grave en “todo el cuerpo” con un puntaje PASI> 10 (> 15 para infliximab) o psoriasis en placa crónica grave de la cara, la palma o la planta del pie.
- El paciente también debe haber tenido psoriasis durante más de 6 meses y haber probado (o tener contraindicaciones para) al menos tres de los siguientes tratamientos: fototerapia, metotrexato, ciclosporina y acitretina. [27–30].
- Los médicos generales pueden renovar las solicitudes si un dermatólogo recomienda el tratamiento continuo [24].
¿Cuál es el resultado para la psoriasis?
La psoriasis a menudo tiene un curso clínico impredecible. La psoriasis en placas es generalmente una enfermedad crónica, con severidad fluctuante con el tiempo. La psoriasis guttata puede resolverse, recaer o convertirse en psoriasis en placas crónica. La psoriasis pustulosa generalizada con frecuencia tiene un curso variable y prolongado sin intervención. [2].
Como se mencionó anteriormente, la psoriasis ahora se reconoce como una enfermedad inflamatoria multisistémica. Las personas con psoriasis tienen un mayor riesgo de mortalidad en comparación con las personas no afectadas por la psoriasis. [2,31]. Específicamente, los estudios sugieren un aumento en el riesgo de mortalidad por enfermedad hepática, renal, infecciosa y enfermedad respiratoria baja crónica. Los pacientes con psoriasis severa también parecen tener una mayor enfermedad cardiovascular y neoplasia riesgo de mortalidad [31]. Se desconoce la causa del aumento del riesgo de mortalidad. Los factores contribuyentes postulados incluyen inflamación sistémica, efectos adversos de tratamientos sistémicos, afecciones comórbidas y factores de riesgo conductuales. [2,31]. La detección y la atención integral pueden ayudar a minimizar estos riesgos.
