Anuncio
Cáncer de piel
Aplicación para facilitar el autoexamen de la piel y la detección temprana. Lee mas.
Que es melanoma?
El melanoma es un tipo de piel potencialmente grave. cáncer, en el que hay un crecimiento incontrolado de melanocitos (pigmento células). El melanoma a veces se llama maligno melanoma.
El manejo del melanoma está evolucionando. Para obtener recomendaciones actualizadas, consulte las guías de práctica clínica del Australian Cancer Council para el diagnóstico y manejo del melanoma.
Melanocitos
Los melanocitos normales se encuentran en el basal capa del epidermis (la capa externa de la piel). Los melanocitos producen una proteína llamada melanina, que protege las células de la piel al absorber los rayos ultravioleta (UV) radiación. Los melanocitos se encuentran en cantidades iguales en la piel en blanco y negro, pero los melanocitos en la piel negra producen mucha más melanina. Las personas con piel de color marrón oscuro o negro son mucho menos propensas a sufrir daños por la radiación UV que las de piel blanca.
El crecimiento no canceroso de los melanocitos produce lunares (propiamente llamados benigno melanocítico naevi) y pecas (ephelides y lentigos) El crecimiento canceroso de los melanocitos produce melanoma. El melanoma se describe como:
- En el lugar, si un tumor se limita a la epidermis
- Invasor, si un tumor se ha diseminado al dermis
- Metastásico, si un tumor se ha diseminado a otros tejidos.
¿Quién contrae melanoma?
Las tasas más altas reportadas de melanoma en el mundo están en Australia y Nueva Zelanda. Se espera que aproximadamente uno de cada 15 neozelandeses de piel blanca desarrolle melanoma en su vida. En 2012, el melanoma invasivo fue el tercer cáncer más común en hombres (después de los cánceres de próstata y colorrectal) y en mujeres (después del cáncer de seno y colorrectal).
El melanoma puede ocurrir en adultos de cualquier edad, pero es muy raro en niños. En Nueva Zelanda en 2012:
- 1% ocurrió en menores de 24 años
- El 10% ocurrió en personas de 25 a 44 años.
- 38% en personas de 45 a 64 años
- 25% en personas de 65 a 74 años
- 27% en mayores de 75 años.
Según los datos del Registro de Cáncer de Nueva Zelanda, 2366 invasivos melanomas fueron diagnosticados en 2013; El 53% estaban en hombres. Hubo 354 muertes por melanoma en 2012 (63% eran hombres).
Los principales factores de riesgo para desarrollar el tipo más común de melanoma (melanoma de propagación superficial) incluyen:
- Edad creciente (ver arriba)
- Melanoma invasivo previo o melanoma in situ
- Basal anterior o escamoso célula carcinoma
- Muchos nevus melanocíticos (lunares)
- Múltiple (> 5) atípico nevos (grandes o histológicamente displásico moles)
- Una fuerte historia familiar de melanoma con 2 o más familiares de primer grado afectados
- Piel blanca que se quema fácilmente
- Enfermedad de Parkinson.
Estos factores de riesgo no son relevantes para los tipos raros de melanoma.
¿Qué causa el melanoma?
Se piensa que el melanoma comienza como un no controlado proliferación de células madre melanocíticas que han sufrido una genético transformación.
Formas superficiales de melanoma diseminadas dentro de la epidermis (in situ). UNA patólogo puede informar esto como la fase de crecimiento radial u horizontal.
Otros cambios genéticos promueven que un tumor invada a través de la membrana basal hacia la dermis circundante cuando se convierte en un melanoma invasivo.
Nodular El melanoma tiene una fase de crecimiento vertical, que es potencialmente más peligrosa que la fase de crecimiento horizontal. Puede surgir dentro de una dermis previamente sana o dentro de la porción invasiva de un tipo de melanoma preexistente más superficial.
Una vez que las células de melanoma han alcanzado la dermis, pueden extenderse a otros tejidos a través del linfático sistema a lo local ganglios linfáticos o a través del torrente sanguíneo a otros órganos como los pulmones o el cerebro. Esto se conoce como enfermedad metastásica o diseminación secundaria. La posibilidad de que esto suceda depende principalmente de qué tan profundo hayan penetrado las células en la piel.
Lesiones precursoras
El melanoma puede surgir de una piel de apariencia normal (en aproximadamente el 75% de los melanomas) o de un lunar o peca, que comienza a crecer y a cambiar de apariencia. Las lesiones precursoras incluyen:
-
Melanocítico benigno nevo (lunar normal)
-
Nevus atípicos o displásicos (lunar de aspecto gracioso)
- Nevus de unión lentiginoso atípico (nevus plano en piel muy dañada por el sol) o solar atípico lentigo
-
Grande o de tamaño gigante congénito nevus melanocítico (marca de nacimiento marrón).
¿Cuáles son las características clínicas del melanoma?
Los melanomas pueden aparecer en cualquier parte del cuerpo, no solo en áreas que reciben mucho sol. En Nueva Zelanda, el sitio más común en los hombres es la espalda (alrededor del 40% de los melanomas en los hombres), y el sitio más común en las mujeres es la pierna (alrededor del 35% de los melanomas en las mujeres).
Aunque el melanoma generalmente comienza como una piel lesión, también rara vez puede crecer en mucoso membranas como los labios o los genitales. Ocasionalmente ocurre en otras partes del cuerpo, como los ojos, el cerebro, la boca o la vagina.
El primero firmar de un melanoma suele ser una peca o lunar de aspecto inusual. El melanoma puede detectarse en una etapa temprana cuando solo tiene unos pocos milímetros de diámetro, pero puede crecer hasta varios centímetros de diámetro antes de ser diagnosticado.
- Un melanoma puede tener una variedad de colores que incluyen bronceado, marrón oscuro, negro, azul, rojo y, ocasionalmente, gris claro.
- Los melanomas que carecen de pigmento se llaman amelanótica melanoma.
- Puede haber áreas de regresión ese es el color de la piel normal, o blanco y marcado.
Durante su fase horizontal de crecimiento, un melanoma es normalmente plano. A medida que se desarrolla la fase vertical, el melanoma se engrosa y se eleva.
Algunos melanomas producen picazón o sensibilidad. Las lesiones más avanzadas pueden sangrar fácilmente o corteza terminado.
La mayoría de los melanomas tienen características descritas por la lista de verificación de 7 puntos de Glasgow o por los criterios ABCDE de melanoma. No todas las lesiones con estas características son malignas. No todos los melanomas muestran estas características.
Lista de verificación de 7 puntos de Glasgow
Características principales
- Cambio de tamaño
- Forma irregular
- Color irregular
Características menores
- Diámetro> 7 mm
- Inflamación
- Rezumando
- Cambio en la sensación
Los ABCDE del melanoma
Una asimetría
B irregularidad del borde
C variación de color
D diámetro superior a 6 mm
E Evolucionando (ampliando, cambiando)
Ver criterios ABCDE.
Subtipos de melanoma
Clasificación convencional
Los melanomas se describen según su apariencia y comportamiento. Los que comienzan como parches planos (es decir, tienen una fase de crecimiento horizontal) incluyen:
- Melanoma de diseminación superficial
-
Lentigo maligno melanoma y melanoma lentiginoso (en sitios dañados por el sol)
- Acral melanoma lentiginoso (en plantas de los pies, palmas de las manos o uñas)
Estas formas superficiales de melanoma tienden a crecer lentamente, pero en cualquier momento, pueden comenzar a engrosarse o desarrollar un nódulo (es decir, avanzar a una fase de crecimiento vertical).
Los melanomas que involucran rápidamente tejidos más profundos incluyen:
- Melanoma nodular
- Melanoma spitzoid
- Mucosa melanoma
- Neurotrópico y desmoplástico melanoma
- Célula del huso melanoma
- Ocular melanoma.
Pueden surgir combinaciones, por ejemplo, melanoma nodular que surge dentro de un melanoma de extensión superficial o melanoma desmoplásico que surge debajo de un lentigo maligno.
Clasificación por edad, exposición al sol y número de nevos
El melanoma también se clasifica según su relación con la exposición al sol, la edad y el número de nevos melanocíticos.
Melanomas infantiles (menores de diez años)
- Extremadamente raro
- Con poca frecuencia asociado con la exposición excesiva al sol
- En comparación con el melanoma en adultos, con mayor frecuencia son amelanóticos (color carne, rosa o rojo), nodulares, sangrantes y ulcerados.
- Puede surgir dentro de nevos melanocíticos congénitos gigantes> 40 cm de diámetro
Melanomas de inicio temprano
- Más común en mujeres que en hombres.
- El subtipo clínico más común es la diseminación superficial.
- Asociado con muchos nevus melanocíticos
- Tienden a ser vistos en la extremidad inferior
- Tiende a tener BRAFV600E genético mutación
- Asociado con la exposición intermitente al sol
Melanomas de aparición tardía
- Más común en hombres que en mujeres.
- El subtipo clínico más común es el lentigo maligno.
- A menudo ocurren en la cabeza y el cuello.
- Asociado con la exposición al sol acumulada de por vida.
El melanoma suele ser epitelial en origen, es decir, comenzando en la piel o, con menos frecuencia, membranas mucosas. Pero muy raramente, el melanoma puede comenzar en un tejido interno como el cerebro (primario CNS melanoma) o la parte posterior del ojo (ver melanoma ocular).
Imágenes de melanoma
Melanoma de diseminación superficial
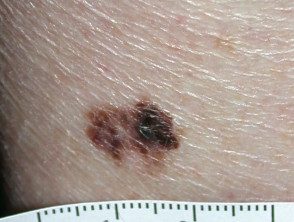
SSMM típico
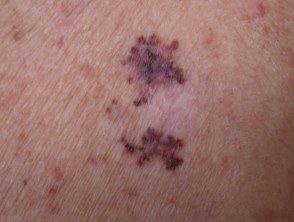
SSMM con regresión
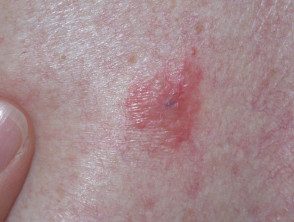
Melanoma amelanótico
Más imágenes de melanoma de extensión superficial
Melanoma lentigo maligno
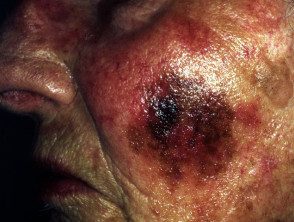
Melanoma lentigo maligno
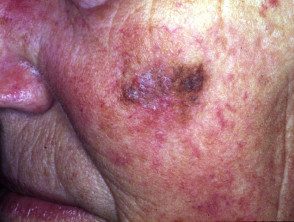
Lentigo maligno
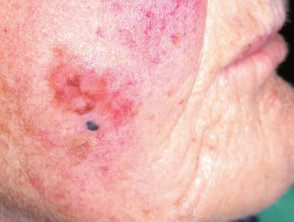
Melanoma nodular en lentigo maligno
Más imágenes de melanoma lentigo maligno
Melanoma lentiginoso acral
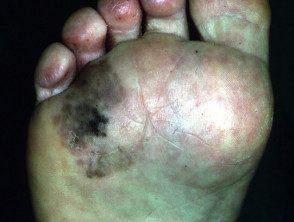
Melanoma lentiginoso acral
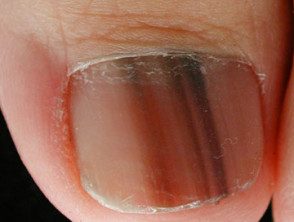
© Dr. Ph Abimelec –
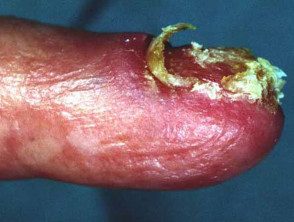
Melanoma subungueal amelanótico
Más imágenes de melanoma lentiginoso acral
Melanoma de la unidad de la uña

Melanoma de la unidad de la uña
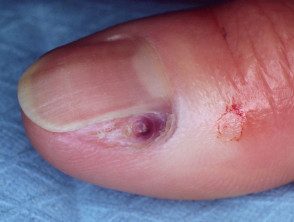
Melanoma de la unidad de la uña
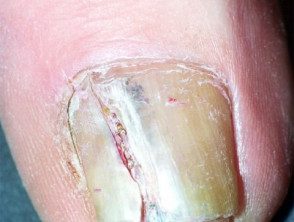
Melanoma de la unidad de la uña
Más imágenes de melanoma de la unidad de la uña
Melanoma nodular
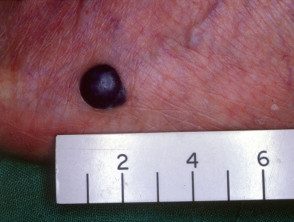
Melanoma nodular negro
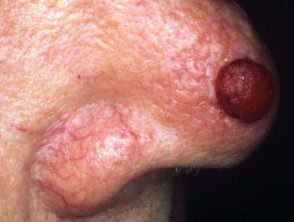
Melanoma nodular amelanótico
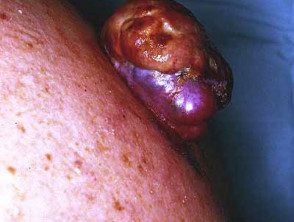
Melanoma nodular ulcerado
Más imágenes de melanoma nodular
¿Cómo se diagnostica el melanoma?
El melanoma puede sospecharse debido a las características clínicas de una lesión o debido a un historial de cambios. La apariencia dermatoscópica es útil en el diagnóstico de melanoma temprano sin características. Algunos melanomas son extremadamente difíciles de reconocer clínicamente.
La lesión sospechosa se extirpa quirúrgicamente con un margen clínico de 2 a 3 mm para examen patológico (diagnóstico excisión) Un parcial biopsia es mejor evitarlo, pero puede considerarse en lesiones grandes.
El diagnóstico patológico del melanoma puede ser muy difícil. Histologico Las características del melanoma de propagación superficial in situ incluyen la presencia de perdigones (pagetoid) dispersión de melanocitos atípicos dentro de la epidermis. Estas células pueden agrandarse con inusual núcleos. Dérmico la invasión produce células de melanoma dentro de la dermis o más profundamente en subcutáneo grasa.
Las manchas inmunohistoquímicas pueden ser necesarias para confirmar el melanoma.
Patología reporte
El informe del patólogo debe incluir un macroscópico descripción del espécimen y melanoma (vista a simple vista) y una microscópico descripción. Se deben informar las siguientes características si hay melanoma invasivo.
- Diagnóstico de melanoma primario
- Espesor de Breslow al 0.1 mm más cercano
- Nivel de invasión de Clark
- Márgenes de escisión (el tejido normal alrededor de un tumor)
- Mitótico tasa – una medida de qué tan rápido son las células proliferando
- Si hay o no hay ulceración
El informe también puede incluir comentarios sobre el tipo de célula y su patrón de crecimiento, invasión de vasos sanguineos o nervios, inflamatorio respuesta, regresión y si hay asociados en el lugar enfermedad y nevus asociado (lunar original).
¿Qué es el grosor de Breslow?
El grosor de Breslow se informa para melanomas invasivos. Se mide verticalmente en milímetros desde la parte superior del capa granular (o base de ulceración superficial) hasta el punto más profundo de afectación tumoral. Es un fuerte predictor de resultados; cuanto más grueso es el melanoma, más probable es que metástasis (propagar).
¿Cuál es el nivel de invasión de Clark?
El nivel de Clark indica el plano anatómico de la invasión.
- Nivel 1: melanoma in situ
- Nivel 2: el melanoma ha invadido el dermis papilar
- Nivel 3: el melanoma ha llenado la dermis papilar
- Nivel 4: el melanoma ha invadido el reticular dermis
- Nivel 5: el melanoma ha invadido el tejido subcutáneo
Los niveles más profundos de Clark tienen un mayor riesgo de metástasis. Es útil para predecir el resultado en tumores delgados. Es menos útil que el grosor de Breslow para tumores gruesos.
¿Cuál es el tratamiento para el melanoma?
Tras la confirmación del diagnóstico, se realiza una escisión local amplia en el sitio del melanoma primario. La extensión de la cirugía depende del grosor del melanoma y su sitio. Los márgenes recomendados en Nueva Zelanda (2013) se muestran a continuación.
- Melanoma in situ: 5 – 10 mm
- Melanoma <1 mm: 10 mm
- Melanoma 1–2 mm: 10-20 mm
- Melanoma> 2 mm: 20 mm
Las Guías de práctica clínica para el diagnóstico y el tratamiento del melanoma (Australia) actualizadas en 2017 recomiendan, cuando sea posible:
- Melanoma in situ: 5 mm, y márgenes más anchos si corresponde
- Melanoma <1 mm: 10 mm
- Melanoma 1–2 mm: 10-20 mm
- Melanoma 2–4 mm: 10-20 mm
- Melanoma> 4 mm: 20 mm
Puesta en escena
La estadificación del melanoma significa descubrir si el melanoma se ha diseminado desde su sitio original en la piel. La mayoría de los especialistas en melanoma se refieren al Comité Estadounidense Conjunto sobre el Cáncer (AJCC) cutáneo Pautas de estadificación del melanoma (8a edición, 2018). En esencia, las etapas son:
| Escenario | Caracteristicas |
|---|---|
| Etapa 0 | Melanoma in situ |
| Nivel 1 | Melanoma delgado <2 mm de espesor |
| Etapa 2 | Melanoma grueso> 2 mm de grosor o> 1 mm de grosor con ulceración |
| Etapa 3 | Melanoma diseminado para involucrar ganglios linfáticos locales |
| Etapa 4 | Distante metástasis han sido detectados |
¿Deben extirparse los ganglios linfáticos?
Si los ganglios linfáticos locales se agrandan debido al melanoma metastásico, deben extirparse por completo. Esto requiere un procedimiento quirúrgico, generalmente en general. anestésico. Si no están agrandados, se pueden analizar para ver si hay una diseminación microscópica del melanoma. La prueba se conoce como biopsia de ganglio centinela.
En Nueva Zelanda, muchos cirujanos recomiendan la biopsia del ganglio centinela para melanomas más gruesos de 1 mm, especialmente en personas más jóvenes. Sin embargo, aunque la biopsia puede ayudar a estadificar el cáncer, no ofrece ninguna ventaja de supervivencia.
Los ganglios linfáticos que contienen melanoma metastásico a menudo aumentan de tamaño rápidamente. Un nodo involucrado generalmente no es sensible y tiene una consistencia firme a dura.
Si el melanoma es extendido, el tratamiento no siempre es exitoso para erradicar el cáncer. A algunos pacientes se les pueden ofrecer tratamientos nuevos o experimentales, como:
-
Inmunoterapia: interleucina-2, interferón alfa 2b
- Inhibidores de BRAF: dabrafenib y vemurafenib
- Inhibidores de MEK: trametinib
- Inhibidores combinados de BRAF y MEK: dabrafenib
- Inhibidores de C-KIT: imatinib, nilotinib
- Antagonista de CTLA-4: ipilimumab
- PD-1 bloqueo anticuerpos: nivolumab, pembrolizumab
¿Qué sucede en el seguimiento?
El objetivo principal del seguimiento es detectar las recurrencias temprano (melanoma metastásico), pero también ofrece la oportunidad de diagnosticar un nuevo melanoma primario en la primera oportunidad posible. Se produce un segundo melanoma invasivo en 5–10% de los pacientes con melanoma y se diagnostica un nuevo melanoma in situ en más del 20% de los pacientes con melanoma.
Las Directrices para el manejo del melanoma de Australia y Nueva Zelanda (2008) hacen las siguientes recomendaciones para el seguimiento de pacientes con melanoma invasivo.
- Autoexamen de la piel
- Controles de rutina de la piel por el profesional de salud preferido del paciente
- Los intervalos de seguimiento son preferiblemente semestrales durante cinco años para pacientes con enfermedad en etapa 1, trimestrales o cuatrimestrales durante cinco años para pacientes con enfermedades en etapa 2 o 3, y anualmente después de eso para todos los pacientes.
- Deben considerarse las necesidades individuales del paciente antes de ofrecer un seguimiento adecuado
- Proporcionar educación y apoyo para ayudar al paciente a adaptarse a su enfermedad.
Las citas de seguimiento pueden ser realizadas por el médico general y el especialista del paciente.
Las citas de seguimiento pueden incluir:
- Un cheque de la cicatriz donde se eliminó el melanoma primario
- Una idea de los ganglios linfáticos regionales
- Un examen general de la piel.
- Un examen físico completo
- En aquellos con muchos lunares o lunares atípicos, base imágenes de cuerpo entero e imágenes secuenciales macro y dermatoscópicas de lesiones melanocíticas de interés (mapeo de lunares).
En aquellos con enfermedad primaria más avanzada, el seguimiento puede incluir:
- Exámenes de sangre, incluyendo LDH
- Imágenes: ultrasonidoRayos X Connecticut, Resonancia magnética y MASCOTA escanear.
Las pruebas no valen la pena para pacientes con melanoma en etapa 1 o 2 a menos que haya signos o síntomas de enfermedad reaparición o metástasis No se necesitan pruebas para pacientes sanos que han permanecido bien durante cinco años o más después de la extirpación de su melanoma.
¿Cuál es el pronóstico para pacientes con melanoma?
El melanoma in situ se cura por escisión porque no tiene potencial para extenderse por el cuerpo.
El riesgo de propagación y muerte final por melanoma invasivo depende de varios factores, pero el principal es el grosor de Breslow del melanoma en el momento de su extirpación quirúrgica.
Las metástasis son raras para los melanomas. < 0.75 mm and the risk for tumours 0.75–1 mm thick is about 5%. The risk steadily increases with thickness so that melanomas > 4 mm tienen un riesgo de metástasis de alrededor del 40%.

