Summary
Introduction
La hidradenitis supurativa (HS) es un debilitante y angustiante chronic inflammatory enfermedad de la piel que afecta a aproximadamente uno de cada 150 australianos. Se caracteriza por recurrent, dolorosa, profunda, piel múltiple nodules, más comúnmente ubicado en la axila, inguinal, perineal and perianal regiones, el submammary y pliegues intermamarios, y las nalgas. Las complicaciones incluyen abscesos, breast pistas, fistulas y cicatrices El diagnóstico a menudo se retrasa durante muchos años y el diagnóstico erróneo puede resultar en un tratamiento ineficaz y potencialmente dañino.
Muchas disciplinas y servicios médicos, incluida la práctica general, medicina de emergencia, cirugía, enfermedades infecciosas, gastroenterología, ginecología y servicios de mamografía, están bien ubicados para reconocer la HS y derivar a los pacientes a dermatólogos para un tratamiento efectivo temprano.
Recomendaciones principales
La atención integral de HS debería incluir el fomento del tabaquismo. cessation y el peso control, cuidado de heridas y manejo del dolor, picazón y psychosocial salud. Current las terapias solas pueden ser efectivas en HS leve. Systemic Los antibióticos son ampliamente utilizados a corto plazo para el control de acute episodios infecciosos y a largo plazo por sus presuntos immunomodulator propiedades. Muchas terapias sistémicas no antibióticas se han utilizado en HS, pero ninguna está respaldada por evidencia superior al nivel IV. Adalimumab es el único biológico registrado en Australia y Nueva Zelanda para el tratamiento de HS. La cirugía es un complemento efectivo del tratamiento médico para HS. To be therapy, photodynamic La terapia y la luz pulsada intensa también pueden ser complementos útiles de la terapia médica.
Cambios en la gestión como resultado de las pautas
El diagnóstico temprano y la derivación oportuna a la atención de expertos son la clave para lograr una atención multimodal efectiva de HS.
Introduction
Hidradenitis suppurative (HS) es una enfermedad cutánea inflamatoria crónica debilitante y angustiante que se caracteriza por múltiples nódulos cutáneos recurrentes, dolorosos y profundos. Se encuentran más comúnmente en áreas ricas en apocrine glands, a saber, en las regiones axilar, inguinal, perineal y perianal, los pliegues submamarios e intermamarios en las mujeres y las nalgas [1]. Subcutaneous inflammation of adjacent Los nódulos pueden conducir al desarrollo de abscesos, vías sinusales, fístulas y cicatrices. Las complicaciones de la HS crónica grave incluyen Soft fabric infection, linfedema (especialmente en el área genital) y, raramente, scaly cell carcinoma (casi exclusivamente en el anogenital área en hombres). Cicatrices y contractures, especialmente en el armpits, puede restringir el movimiento. La enfermedad anogenital puede causar estenosis de la uretra, el ano y el recto y, a veces, fístulas pararectal y parauretral. HS puede tener un profundo efecto perjudicial en la calidad de vida.
A pesar de lo obvio clínico pathology de HS y criterios de diagnóstico claros, el diagnóstico a menudo se retrasa por muchos años y el diagnóstico erróneo puede resultar en un tratamiento ineficaz y potencialmente dañino [2]. Muchas disciplinas y servicios médicos, incluida la práctica general, medicina de emergencia, cirugía, enfermedades infecciosas, gastroenterología, ginecología y servicios de mamografía, están bien ubicados para reconocer HS y derivar a los pacientes a dermatólogos para un tratamiento efectivo temprano. Una vez que se hace el diagnóstico, muchas de estas disciplinas continuarán atendiendo a pacientes que viven con la enfermedad.
La base de evidencia para el tratamiento es escasa. Solo se han publicado 14 ensayos controlados aleatorios del tratamiento de HS, que cubren una amplia gama de estrategias médicas y de otro tipo. Las guías clínicas han sido desarrolladas por grupos de consenso europeos y canadienses. [3,4], pero no reflejan necesariamente el acceso a medicamentos y otras terapias ni el enfoque del tratamiento en Australia y Nueva Zelanda. Este documento proporciona una guía basada en el consenso de Australia para el reconocimiento y el tratamiento de la HS.
Métodos
Los autores, que son dermatólogos con un interés especial en HS y experiencia en su tratamiento, revisaron y resumieron la literatura sobre un tema asignado y, cuando fue apropiado, propusieron recomendaciones para el tratamiento. Un borrador de una declaración de consenso fue discutido por teleconferencia, posteriormente refinado y finalizado a través de una serie de revisiones. Las pautas consideran tanto el nivel de evidencia [5]; y fuerza de la recomendación [6].
Background
HS se desarrolla con mayor frecuencia en la edad adulta temprana, y el inicio antes de la pubertad o, en mujeres, después de la menopausia, es raro. Las mujeres diagnosticadas con HS superan en número a los hombres en una proporción de aproximadamente 3 a 1. La influencia de la etnia no se ha establecido. Estimaciones de predominance oscilan entre 0.1% o menos a más del 4%, lo que refleja la variación en la configuración de los estudios, los métodos de verificación y los criterios de diagnóstico aplicados[7]. En entrevistas cara a cara con 11.433 residentes australianos adultos que utilizan una pregunta de detección de HS validada, la prevalencia de HS se estimó en 0.67% [8].
La cascada inflamatoria en HS implica tumor necrosis factor (TNF) -α, interleukin (IL) -17 e interleucina-1β [9]. Reconociendo HS como un autoinflammatory La enfermedad, y no el resultado de una infección, tiene importantes implicaciones clínicas, incluida la necesidad de abordar las comorbilidades como visceral adiposidad, insulin resistencia y factores hormonales que pueden activar o exacerbate Los mecanismos inflamatorios subyacentes. Alrededor de un tercio de los pacientes tienen antecedentes familiares de HS, y al menos 23 potencialmente pathogen gene Se han identificado variantes de secuencia [10]. los microbiome en HS difiere significativamente de los controles sanos en la piel afectada y no afectada [11]. Bacterial la infección, cuando ocurre, es probable que sea secundaria al daño de la piel y la inflamación subyacente en lugar de una primary colaborador de, asistente de, ayudante de, contribuyente para Pathogenesis.
Los comportamientos y las afecciones asociadas con HS incluyen tabaquismo actual o anterior, índice de masa corporal elevado, ovario poliquístico syndrome, pyoderma gangrenoso, quistes pilonidales y otras afecciones inflamatorias, incluyendo reumatoide arthritis y enfermedad inflamatoria intestinal [12].
HS se caracteriza por las características interrelacionadas de dolor, depresión, ansiedad, discapacidad y calidad de vida deteriorada, y la depresión comórbida es común [13].
Diagnóstico y estadificación
El diagnóstico de HS es clínico y se basa en la presencia de lesiones típicas crónicas y recurrentes, como nódulos, abscesos, cicatrices en puente, drenaje de senos y doble terminación. comedones, en ubicaciones típicas (Figura) [4]. Los síntomas comúnmente fluctúan con el tiempo. Los criterios diagnósticos de apoyo, que no siempre están presentes, incluyen antecedentes familiares positivos de HS y ausencia de microbiología comprobada. pathogens en las lesiones primarias predominantes. Los pacientes generalmente han tenido una respuesta deficiente al tratamiento previo, que a menudo incluye múltiples ciclos cortos de antibióticos y cirugía local.
Hidradenitis suppurativa of armpit
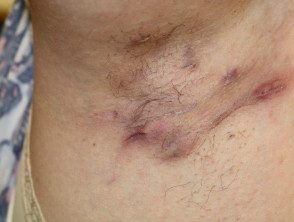
Hidradenitis suppurativa
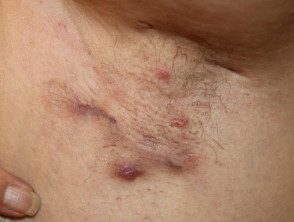
Hiidradenitis supurativa
Los pacientes con sospecha de HS deben ser evaluados por factores predisponentes como fumar, tener sobrepeso y tener antecedentes personales o familiares de HS, acné, enfermedad inflamatoria intestinal y trastornos cutáneos raros como el esteatocistoma múltiple. Las investigaciones deben estar dirigidas por las características clínicas del paciente y dirigidas a excluir otros diagnósticos, identificar comorbilidades y evaluar el tratamiento actual y posible en el futuro. Raramente se requieren investigaciones exhaustivas.
La estadificación y puntuación objetivas de HS pueden guiar el enfoque del tratamiento y ayudar a monitorear los resultados. La clasificación de Hurley es un sistema de clasificación estático, bien establecido entre los dermatólogos. Clasifica HS como estadio I (abscesos simples o múltiples, sin tractos sinusales o cicatrices), estadio II (abscesos recurrentes únicos o múltiples con tractos sinusales y cicatrices y lesiones ampliamente separadas) o estadio III (diffuse o participación casi difusa o múltiples tractos y abscesos interconectados) [14]. La respuesta clínica de hidradenitis supurativa (HiSCR) es una puntuación categórica dinámica definida como una reducción ≥ 50% en la inflamación injury recuento (suma de abscesos y nódulos inflamatorios) y ningún aumento de abscesos o fístulas de drenaje en comparación con base [15]. El uso rutinario de los resultados informados por el paciente, incluido el Dermatology Quality of life index (DLQI) y visual simple analog term Las medidas de picazón y dolor pueden ayudar a controlar el impacto de la enfermedad y refinar el tratamiento. [4].
Treatment
General measures
Recomendamos que la atención integral de la HS incluya el fomento del abandono del hábito de fumar y el control del peso, el cuidado de las heridas y el control del dolor, la picazón y la salud psicosocial.
No fumar se asocia con una mejor respuesta al tratamiento. [16] y una reducción de peso del 15% en pacientes obesos mejora la gravedad de la enfermedad [17]. Los pacientes informan que el dolor es el más molesto symptom de HS y un determinante crucial de la disminución de la calidad de vida relacionada con la salud [18]. A veces se usan analgésicos tópicos, pero es mejor evitarlos debido a un riesgo de contacto alérgico. dermatitis. Paracetamol oral y oral no esteroideo anti-inflammatory Las drogas son agentes de primera línea. Los analgésicos opioides son una terapia de segunda línea, pero deben usarse con precaución. Algunos anticonvulsivos y antidepresivos alivian neuropathic dolor y puede ser beneficioso, especialmente en pacientes con depresión comórbida [19]. Adalimumab también reduce el dolor asociado con HS [20]. Pruritus es un síntoma común y problemático de HS [21]. Los corticosteroides tópicos o los antihistamínicos orales de primera generación a veces pueden ayudar.
El cuidado de las heridas en HS tiene como objetivo controlar el olor, el dolor y exudate (que a veces es profusa) y minimiza la colonización bacteriana y la infección secundaria. La elección del apósito está determinada por la ubicación de las lesiones HS, la gravedad de la enfermedad y el morphology de la herida [22]. La experiencia personal de los pacientes con el cuidado de heridas con frecuencia proporciona una guía para la atención continua, ya que a menudo habrán tenido muchos años de experiencia en el desarrollo de técnicas que satisfagan sus necesidades. Los apósitos para el cuidado de heridas varían desde gasas simples y compresas sanitarias hasta apósitos de polímeros superabsorbentes más complejos, espumas impregnadas de plata, hidrofibras y alginatos de calcio con plata. Los adhesivos atraumáticos son necesarios para evitar la fricción, y deben tener la forma adecuada para ubicaciones anatómicas curvas.
HS puede tener un profundo impacto en la calidad de vida y el bienestar psicológico. Es esencial reconocer los costos psicosociales de la enfermedad y brindar o recomendar apoyo y tratamiento adecuados para las consecuencias, como la depresión y la ansiedad.
Terapia intralesional y tópica.
Las terapias tópicas por sí solas pueden ser efectivas en HS leve donde no hay lesiones inflamatorias profundas, y se usan comúnmente como attached terapia en la enfermedad más severa. Los baños de blanqueador y los desinfectantes tópicos, como la clorhexidina, tienen como objetivo mantener la higiene de la piel, reducir la colonización bacteriana y potencialmente suprimir los desencadenantes de una respuesta inmune aberrante (nivel de evidencia IV) [23].
Resorcinol 15% en acuoso cream puede ser efectivo para resolver follicular bloqueo (nivel de evidencia III) [24]. Debe aplicarse solo a las lesiones mismas y no más ampliamente, ya que puede causar una exfoliación severa.
Los corticosteroides intralesionales, por ejemplo el acetónido de triamcinolona 10 mg / ml, a menudo se usan para reducir rápidamente los brotes agudos, especialmente para reducir el dolor, y para controlar los nódulos no sensibles y las vías sinusales, tanto como monoterapia como un complemento de las terapias sistémicas (nivel de evidencia III) [25].
Pequeños estudios han demostrado la effectiveness de clindamicina lotion 1% en crema acuosa aplicada diariamente (nivel de evidencia IIb) [26,27]. Sin embargo, el uso de la loción de clindamicina está limitado por las preocupaciones sobre los riesgos de resistencia a los antibióticos.
Antibióticos sistémicos
Routine culture de las lesiones HS regularmente no demuestra infección, y si bacteria se identifican a menudo comprenden flora normal. Sin embargo, los antibióticos sistémicos se usan ampliamente en el tratamiento, tanto a corto plazo para el control de episodios infecciosos agudos como a largo plazo por sus presuntas propiedades inmunomoduladoras.
En el único ensayo controlado aleatorio de antibióticos sistémicos, el tratamiento de 16 semanas con tetraciclina oral 500 mg bd y clindamicina tópica 1% bd fue igualmente efectivo en una variedad de resultados que incluyeron evaluación global del paciente, dolor, evaluación global del médico y recuentos de abscesos y nódulos. (nivel de evidencia IIb) [27]. La tetraciclina 500 mg bd se ha recomendado como una opción de tratamiento de primera línea en pacientes con extended Hurley I o enfermedad leve de la etapa Hurley II, especialmente cuando no hay lesiones inflamatorias profundas, hasta por 4 meses [7]. En la práctica, se prefieren los derivados de tetraciclina, incluyendo doxiciclina y minociclina, ya que tienen perfiles de efectos secundarios más favorables, y la tetraciclina no está disponible en Australia y Nueva Zelanda. La evidencia de nivel III respalda la eficacia de una combinación de clindamicina 300 mg bd y rifampicina 600 mg diarios [28]. La experiencia clínica ha indicado que los antibióticos a base de penicilina pueden ser efectivos en los brotes de HS asociados con superinfecciones, pero tienen pocos beneficios en el manejo de la enfermedad primaria [29].
La dapsona se ha utilizado en HS, según la eficacia en pacientes con enfermedad leve a moderada [30]. Rápido reappearance después de suspender el tratamiento sugiere que el efecto es predominantemente antiinflamatorio.
Muchos dermatólogos comienzan el tratamiento con doxiciclina o minociclina 100 mg al día para determinar la eficacia, aumentando a 100 mg dos veces al día si es necesario. Si es efectivo, la dosis puede reducirse a 50 mg diarios o menos para mantenimiento. Para la enfermedad Hurley Etapa II / III, se usa un ciclo de 10 a 12 semanas de rifampicina 300 mg bd y clindamicina 300 mg bd (o similar) para los brotes inflamatorios graves. Es esencial controlar el efecto del tratamiento y tener en cuenta los riesgos de resistencia bacteriana y los posibles efectos adversos de los antibióticos.
Tratamientos sistémicos no antibióticos
Se ha utilizado una amplia gama de terapias sistémicas no antibióticas en HS, pero ninguna está respaldada por evidencia superior al nivel IV.
Los corticosteroides sistémicos se prescriben ampliamente por su efecto antiinflamatorio, y la experiencia clínica sugiere que son beneficiosos como terapia de rescate para controlar los brotes. [31].
La eficacia de la acitretina se ha demostrado en pequeñas series de casos, identificando el beneficio en la enfermedad grave como la monoterapia. [32] y como un assistant a medicamentos sistémicos estándar [33].
La isotretinoína se ha utilizado para tratar la HS con la suposición incorrecta de que la patogénesis es similar a la del acné vulgar pero es efectiva en una minoría de pacientes. [34].
La experiencia clínica sugiere que los antiandrógenos y estrogens puede ser eficaz en HS leve a moderada, pero no se han definido los regímenes óptimos [4]. Los regímenes que se han descrito incluyen espironolactona 50–200 mg diarios, etinilestradiol 50 µg y norgestrel 500 µg diarios en los días 5–25 de cada ciclo menstrual, y etinilestradiol 50 µg y acetato de ciproterona 50 mg en los días 5–14 de cada ciclo. También se ha demostrado algún beneficio con el inhibidor de la 5-alfa-reductasa finasterida 5 mg / día. Anticonceptivos orales combinados, especialmente aquellos que contienen una tercera generación menos androgénica. progestins, puede ser beneficioso para mujeres en edad fértil que también buscan control de fertilidad [35].
La obesidad, la resistencia a la insulina y el síndrome metabólico se han implicado en la patogénesis de HS. En una serie de casos pequeños, la metformina titulada a dosis de hasta 1,5 g / día se asoció con una mejoría clínica a las 12 semanas. [36].
Muchos otros tratamientos han demostrado algún beneficio clínico en estudios pequeños, incluida la ciclosporina 3–6 mg / kg / día [37] gluconato de zinc 90 mg / día [38], colchicina 0.5 mg bd [39], gammaglobulina intramuscular [40]fumarates [41]tacrolimus oral [42]y botulinum toxin [43].
Recomendamos que sea razonable considerar el uso de acitretina (a menos que contraindicated por embarazo o posible embarazo) y evite la isotretinoína (a menos que la paciente también tenga acné). En las mujeres, los antiandrógenos orales con anticonceptivos orales son opciones. La metformina, la colchicina o el gluconato de zinc pueden ser útiles como terapias adyuvantes. La prednisona oral es un medicamento de rescate útil a corto plazo, y la ciclosporina sistémica se puede usar a mediano plazo. Deben considerarse las comorbilidades antes de iniciar cualquiera de estos tratamientos, ninguno de los cuales está aprobado formalmente para el tratamiento de HS.
Biological products
En los últimos 10 años se han probado varios medicamentos biológicos en HS, incluidos los inhibidores de TNF (adalimumab, infliximab, etanercept), antagonistas de IL-1 (anakinra, canakinumab), el inhibidor de IL-17 secukinumab, el IL-12/23 inhibidor ustekinumab, y el inhibidor PDE4 apremilast.
Hay muy pocos ensayos clínicos aleatorios (ECA) que utilicen productos biológicos en HS [44]. La comparación entre los informes es desafiante debido a las variadas medidas de resultado, y hay pocos estudios directos. Se han realizado ensayos cegados, aleatorios y limitados que miden la eficacia de tratamientos biológicos específicos para HS con sistemas de puntuación validados.
Los inhibidores del TNF infliximab y adalimumab se han evaluado en ECA (nivel de evidencia II). Hasta la fecha, el adalimumab es el único biológico registrado en Australia y Nueva Zelanda para el tratamiento de HS. El adalimumab tuvo una influencia positiva en las puntuaciones de HS (HiSCR, DLQI y puntuación analógica visual del dolor) y fue bien tolerado sin nuevas señales de efectos secundarios adversos [45,46]. El beneficio también se ha demostrado con infliximab [47].
Surgery
La cirugía es un complemento efectivo al tratamiento médico para HS pero no hay ensayos controlados aleatorios que hayan evaluado este enfoque. La literatura consiste principalmente en series de casos retrospectivos que describen una variedad de estrategias en heterogeneous grupos de pacientes, por lo que no es posible la comparación sistemática de técnicas quirúrgicas. No se han publicado guías prácticas formales sobre la elección de la técnica quirúrgica en HS.
La serie de casos publicada más grande incluyó 590 pacientes consecutivos tratados quirúrgicamente en quienes excision fue más común (68,6%), seguido de destechado (destechado), exteriorización o curetaje (28,5%) y incision y drenaje (2.9%) [48]. Las heridas resultantes se manejaron mediante curación por intención secundaria (42.4%), cierre primario (41.7%), marsupialización (8.0%), injerto de piel (4.9%) o colgajo (2.2%). La recurrencia postoperatoria ocurrió en 24.4% de los pacientes, requiriendo reoperación en 11.7% de todos los pacientes. El riesgo de recurrencia aumentó con la edad más joven, múltiples sitios quirúrgicos y procedimientos de drenaje. El análisis concluyó que el tratamiento quirúrgico bien planificado con el objetivo de eliminar o quitar el techo del área de la enfermedad intratable fue altamente efectivo en el manejo de esta condición desafiante.
La preferencia del paciente y el tamaño y la ubicación de las lesiones son factores a considerar. Nuestras recomendaciones en la tabla se basan en la literatura existente, la experiencia en equipos multidisciplinarios, presentaciones en conferencias y comunicación con colegas.
| Sitio / tipo de lesión | Technique | Comentarios |
|---|---|---|
| Pequeños nódulos | Escisión de perforación o desescarchado, curación por segunda intención. | Apunte a una intervención temprana para prevenir la ruptura de bloqueado, inflamado follicles y desarrollo de drenaje crónico e interconexión de los conductos sinusales |
| Tractos sinusales crónicos en push-ups (axilas e ingle) <200 cm2 área, o extensor muscle surface <100 cm2 | Cirugía de desmechado, con curación por segunda intención. Retire el techo del seno y cualquier fibrotic tejido en la base, a menudo profundo dermis o, en lesiones crónicas, a la capa de grasa. Grandes volúmenes de locales anesthetic puede ser requerido. La xilocaína al 1% y la adrenalina se pueden diluir con lidocaína simple 50:50 si en un teatro menor sin anestesista presente. Considerar general anesthesia para lesiones grandes | Después de la operación, lave diariamente con una gasa empapada con saline o agua del grifo, aplique vaselina en la herida y luego un apósito absorbente acolchado, minimizando el esparadrapo adhesivo para reducir la irritación. |
| Tractos sinusales crónicos en superficies extensoras (por ejemplo, glúteos) o en flexural sitios donde el tamaño grande, la ubicación o la preferencia del paciente requieren un colgajo o un injerto | Tiende a no sanar bien por segunda intención, considere un injerto o colgajo de piel de espesor dividido | Por lo general, requiere anestesia general y consulta con un cirujano plástico, cirujano general o cirujano colorrectal si las lesiones se encuentran dentro de 1 cm del ano. |
Otras terapias fisicas
La terapia con láser, la terapia fotodinámica, la luz pulsada intensa y el oxígeno hiperbárico se han investigado en el tratamiento de la HS.
Las terapias con láser y con luz tienen el potencial de reducir la frecuencia de los brotes dolorosos al disminuir el número de hair follicles sebaceous glándulas y bacterias en las áreas afectadas, y para extirpar lesiones problemáticas crónicas. CO ablativo2 La terapia con láser se ha utilizado para desempañar los tractos sinusales, vaporizarlos hasta que no se vea ningún tejido afectado y extirparlos completamente junto con perilesional piel [49].
Varios estudios pequeños han descrito la eficacia de la terapia fotodinámica (PDT) en HS [50,51], por ejemplo, usando ácido 5-aminolevulínico y una fuente de luz de 635 nm. PDT es utilizado actualmente por dermatólogos en Australia y Nueva Zelanda para administrar cutaneous Los tumores malignos actínicos y su uso en HS podrían explorarse más a fondo en ensayos controlados. Dos pequeños estudios mostraron que la luz pulsada intensa a 420 nm o 630 nm fue efectiva para reducir la gravedad de las lesiones HS y fue bien tolerada [52,53]. La oxigenoterapia hiperbárica complementaria se asoció con un beneficio en un pequeño estudio piloto [54].
La experiencia clínica indica que las terapias físicas pueden potencialmente mejorar los resultados, pero hay una falta de evidencia sólida y experiencia con terapias combinadas. El costo, el acceso y la experiencia con estas modalidades son barreras para su adopción más amplia, pero los resultados alentadores en las series de casos justifican una mayor investigación.
Future directions
Se requieren esfuerzos adicionales para educar a los profesionales de la salud y al público en general sobre HS, y para alentar la investigación sobre su epidemiology and pathophysiology. Muchas disciplinas tienen la oportunidad de identificar pacientes con HS que aún no han sido diagnosticados con precisión y facilitar su derivación temprana para un tratamiento efectivo. A pesar de la escasez de evidencia de alta calidad para guiar el tratamiento, se pueden lograr resultados positivos con las terapias existentes, aunque se necesita mejor información para guiar su selección inicial, combinación y secuenciación. Se necesita más investigación para desarrollar nuevas estrategias de tratamiento.

